Поджелудочная Железа Диета

⚡ 👉🏻👉🏻👉🏻 ИНФОРМАЦИЯ ДОСТУПНА ЗДЕСЬ ЖМИТЕ 👈🏻👈🏻👈🏻
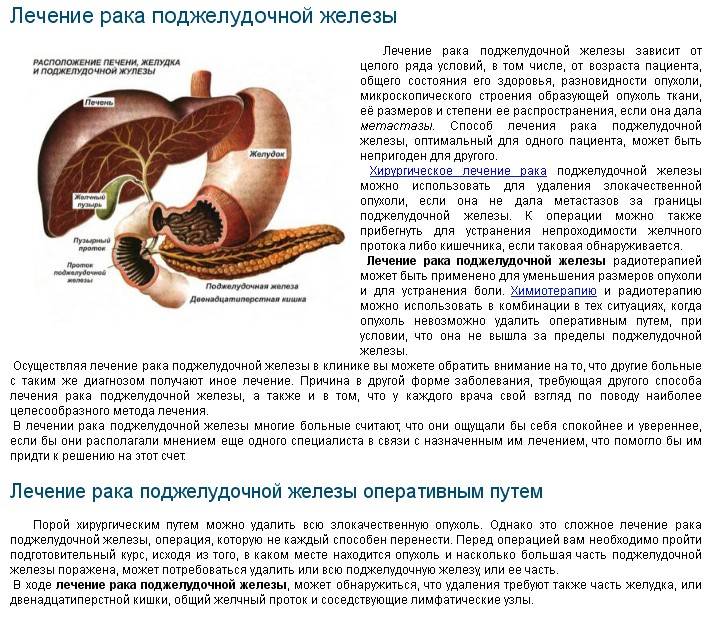
Врачи Лечение Диагностика Статья обновлена: 29 января 2021
Москва, 1-й Красногвардейский пр., 12с3
г. Москва, ул. Уральская д. 23, корп. 4
Никто ещё не оставил комментариев, станьте первым.
г. Москва, ул. Уральская д. 23, корп. 4
Москва, 1-й Красногвардейский пр., 12с3
Согласие на получение электронных писем *
Подписываясь на рассылку, вы соглашаетесь с Правилами пользования и Политикой конфиденциальности и даете согласие на использование файлов cookie и передачу своих персональных данных МедПорталу *
На этом сайте используются файлы cookie. Продолжая просмотр сайта, вы разрешаете их использование.
Подробнее .
OK
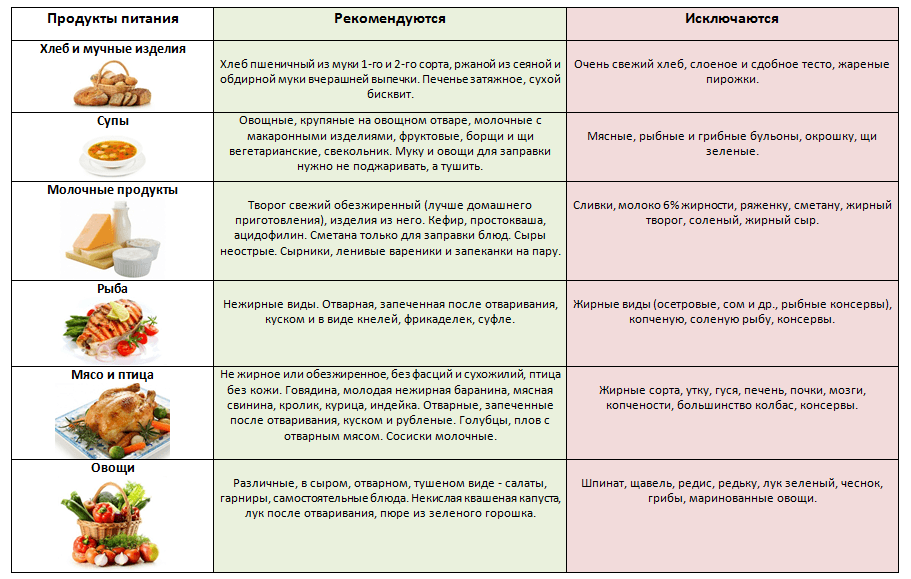
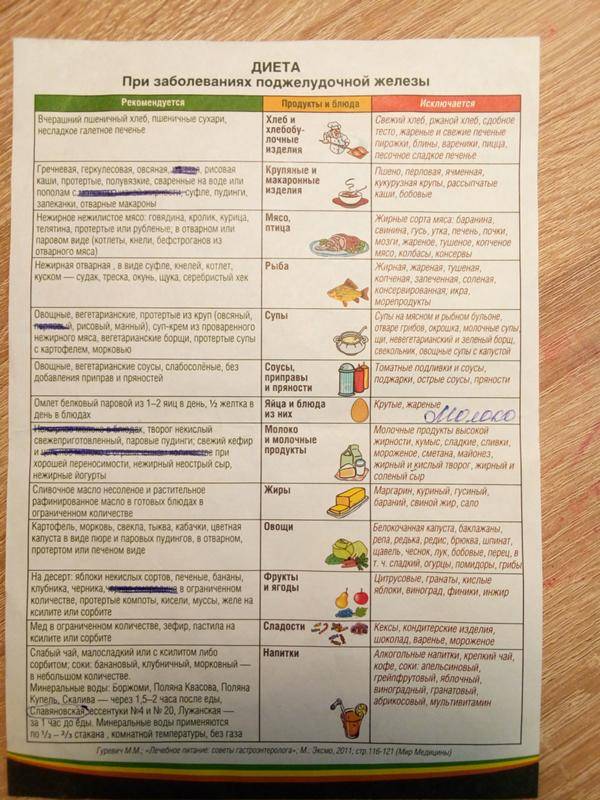
При панкреатите страдает важная часть ЖКТ — поджелудочная железа, которая вырабатывает инсулин и множество ферментов, занятых в пищеварении. Не удивительно, что большое значение в лечении и профилактике этой болезни играет соблюдение диеты. При панкреатите рацион не должен содержать алкоголь, большое количество жира и клетчатки.
Панкреатит — это острое или хроническое воспаление одного из главных органов эндокринной системы нашего организма — поджелудочной железы. От нормального функционирования этого органа зависит работа всего желудочно-кишечного тракта и процесс переваривания пищи.
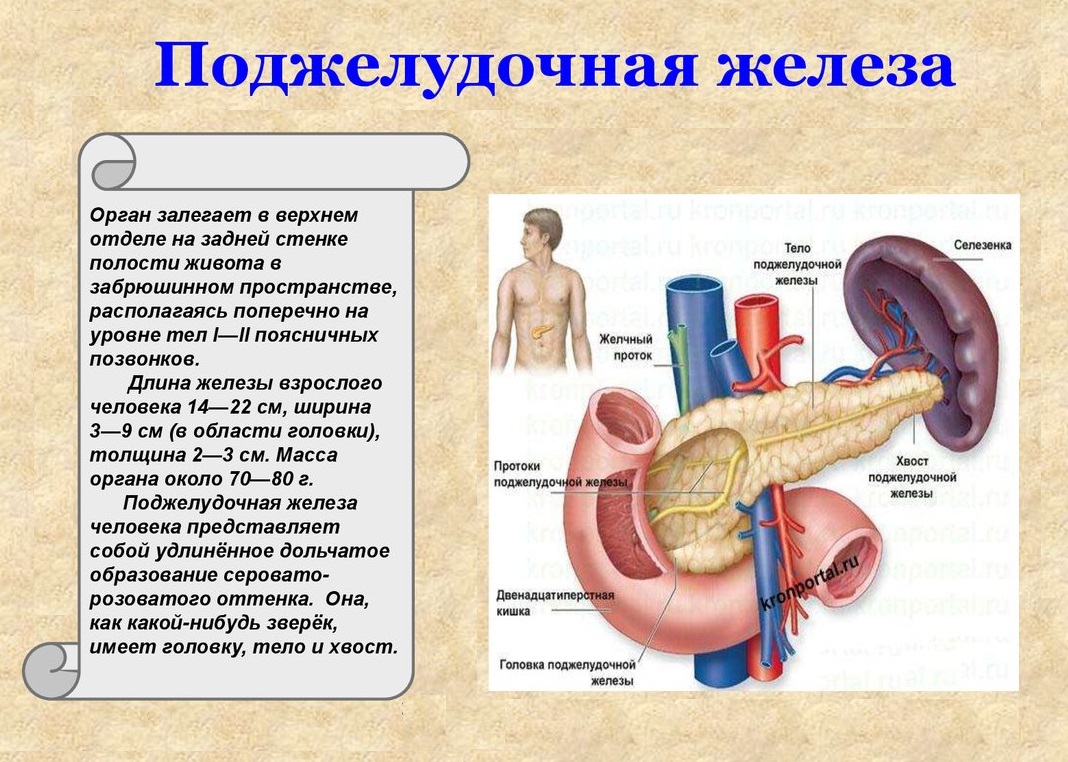
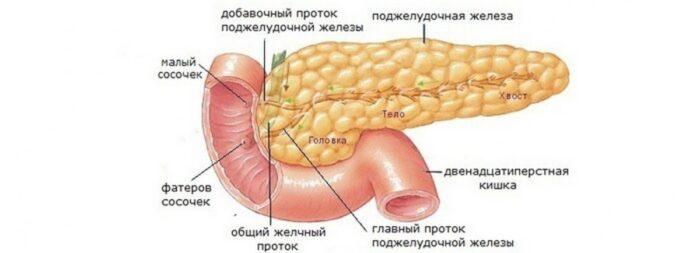
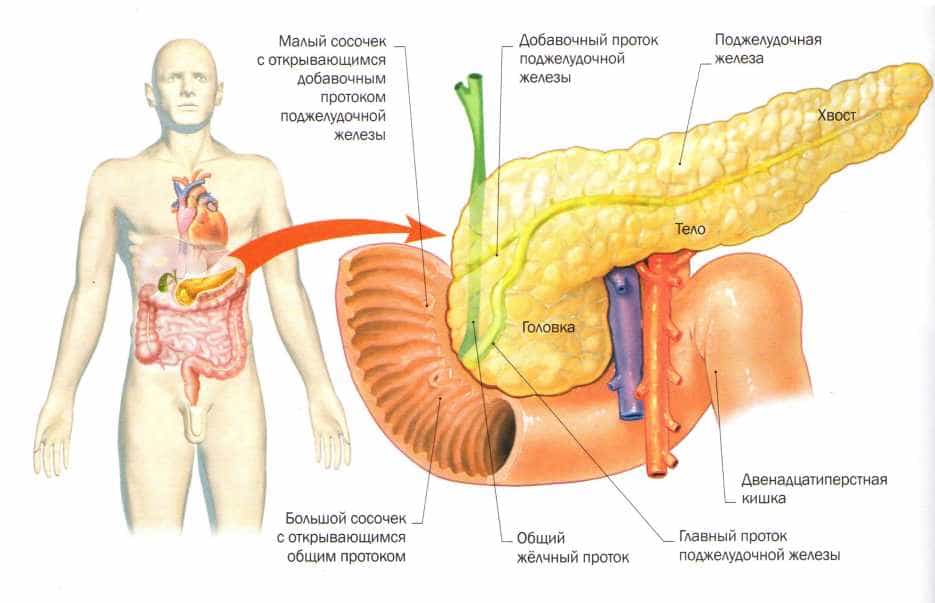
Поджелудочная железа располагается в непосредственной близости к печени прямо за желудком.Она выполняет множество функций, главная из которых — синтез гормонов, в частности, инсулина. Также в ней вырабатываются пищеварительные ферменты, обеспечивающие процессы расщепления и усвоения жиров, белков и углеводов. Переваривание пищи происходит под действием панкреатического сока, поступающего непосредственно в двенадцатиперстную кишку.
Ферменты и панкреатический сок начинают вырабатываться сразу после поступления любой пищи или напитков в желудок. Ферменты выполняют разные задачи:
По сути, панкреатит — это самоотравление тканей поджелудочной железы продуцируемыми ею ферментами. Воспаление начинается при избыточной выработке некоторых ферментов в сочетании с повышенным давлением в протоках железы. Лишние ферменты попадают в общий кровоток, негативно влияя на работу мозга, почек и других внутренних органов.
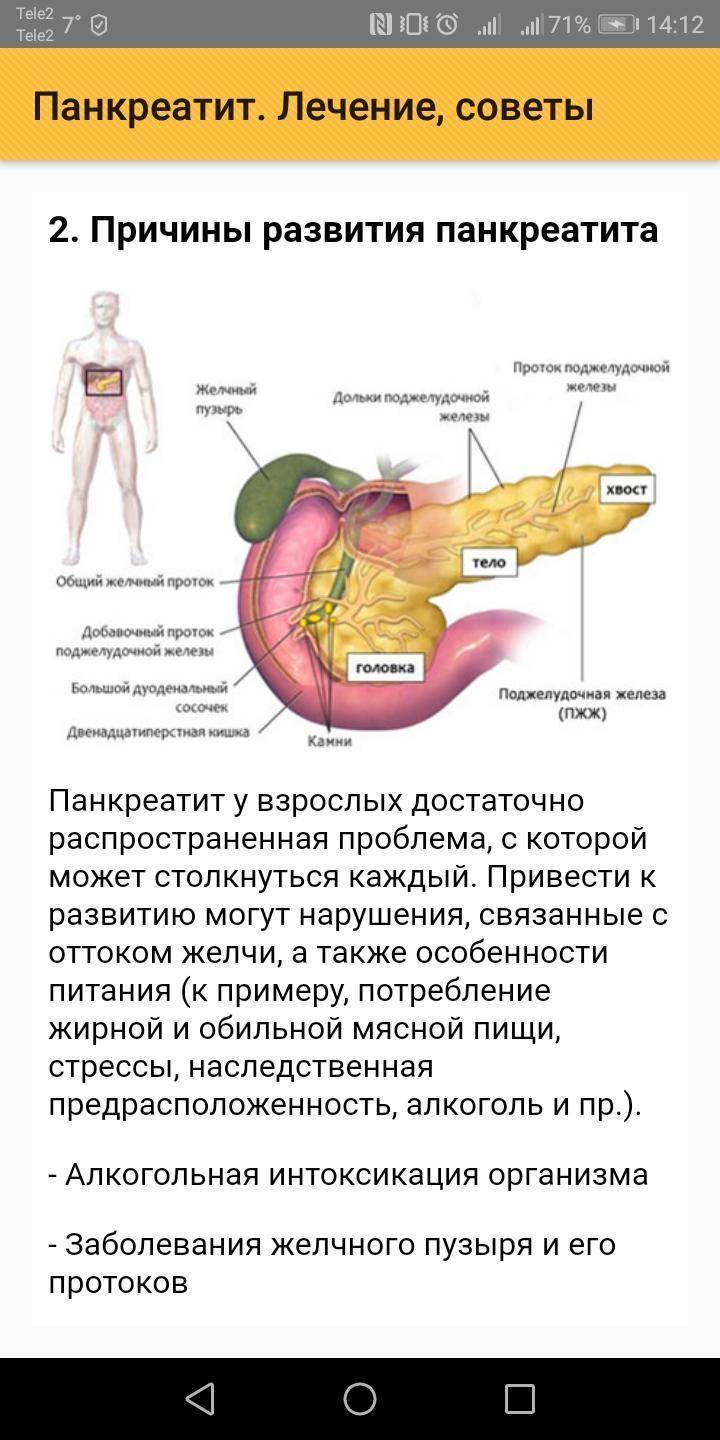
Причины воспаления поджелудочной железы:
В группу риска входят диабетики, люди с другими эндокринными патологиями и гепатитом В или С. Иногда панкреатит развивается на фоне беременности или после пересадки почки.
Алкоголь в организме распадается с образованием ацетальдегидов, которые токсичны для человека. Клетки поджелудочной железы особенно восприимчивы к их губительному воздействию. Кроме того, употребление спиртных напитков может вызывать спазмы и сужение протоков поджелудочной, что приводит к скоплению в ней панкреатического сока. В результате пищеварительные ферменты начинают перерабатывать саму железу, вызывая воспаление. Со временем, если болезнь не лечить, клетки железы погибают (панкреонекроз) и заменяются рубцовой тканью, орган теряет способность функционировать, как раньше.
Важно понимать, что вид напитка и его качество в данном случае не имеют значения. Если напиток содержит алкоголь, он вреден. Особенно негативно на работе поджелудочной железы может сказываться употребление спиртного совместно с жирной пищей или пищей с высоким гликемическим индексом, так как эти продукты создают дополнительную нагрузку на орган.
Самая общая классификация панкреатита опирается на характер течения заболевания: острый приступ или длительный хронический панкреатит с периодическими рецидивами. Эти две формы различаются по степени выраженности симптомов и требуют разных подходов к лечению.
Воспалительный процесс при остром панкреатите развивается очень быстро и всегда сопровождается сильной болью. В большинстве случаев заболевание возникает на фоне злоупотребления спиртными напитками или после приема большого количества жирной пищи. Иногда обострению предшествует приступ острой печеночной колики.
При приступе острого панкреатита требуется незамедлительная медицинская помощь. Обезболивающие препараты приносят лишь временное облегчение, но не воздействуют на причину воспаления. При отсутствии квалифицированной помощи быстро увеличивается риск тяжелых осложнений: попадания инфекции на воспаленные ткани, некроза и абсцессов.
Острый панкреатит в тяжелой стадии может привести к шоку и полиорганной недостаточности.
Если после приступа острого панкреатита человек не соблюдает рекомендации врачей и продолжает употреблять спиртные напитки и неправильно питаться, болезнь с высокой долей вероятности переходит в хроническую стадию. Хронический панкреатит развивается при значительном характере повреждений поджелудочной железы во время первого эпизода болезни.
Заболевание характеризуется постепенными патологическими изменениями структуры клеток поджелудочной железы. Со временем она начинает терять свою основную функцию — выработку ферментов, необходимых для переваривания пищи. Внешнесекреторная недостаточность проявляется:
Хронический панкреатит может долгое время протекать бессимптомно: острая боль появляется, когда в поджелудочной железе уже произошли значительные патологические изменения. Во время приступа хронический панкреатит проявляется теми же симптомами, что и острый:
Диагноз ставится на основании ультразвукового исследования, компьютерной или магнитно-резонансной томографии. В ходе исследования обычно обнаруживаются суженные протоки поджелудочной железы из-за образования в них камней — кальцинатов. Аппаратные методики позволяют также обнаружить кисты на месте атрофированной ткани. Лабораторные анализы крови при хроническом панкреатите мало информативны.
Недостаточность функции поджелудочной железы определяют по анализу каловых масс. При наличии в них специфического фермента — панкреатической эластазы — ставится диагноз «хронический панкреатит».
Функционирование человеческого организма обеспечивается сложной системой взаимосвязанных и взаимозависимых биохимических реакций. Благодаря особым белковым соединениям — ферментам или энзимам — все эти реакции ускоряются, обеспечивая быстрый обмен веществ. Действие ферментов очень избирательно: каждый из них способен инициировать, ускорять или замедлять только одну реакцию.
В основе процесса пищеварения лежит работа пищеварительных ферментов. Их главная задача — сделать процесс усвоения энергии быстрым и эффективным. Ферменты расщепляют компоненты пищи (белки, жиры и углеводы) на пригодные к всасыванию вещества. При этом количество вырабатываемых ферментов зависит от количества и качества съеденного.
Переваривание пищи начинается уже в ротовой полости. Измельченная зубами на мелкие кусочки пища смешивается со слюной, в которой содержится фермент альфа-амилаза. Чем лучше мы пережевываем пищу, тем проще ферменту слюнных желез превратить молекулы крахмала в растворимые сахара и облегчить процесс дальнейшей переработки.
После первичной обработки еда по пищеводу поступает в желудок, где начинают работу желудочный фермент пепсин и соляная кислота. Эти вещества создают желудочный сок, который:
Кроме пепсина, отвечающего за расщепление больших белковых молекул, в желудке производятся и другие ферменты, например:
Значимую роль в процессе пищеварения играет желчь. В ее состав входят желчные кислоты, стимулирующие выработку панкреатического секрета.
Из желудка пищевой комок эвакуируется в двенадцатиперстную кишку, где и происходит основной процесс переваривания пищи. Его обеспечивают более 20 ферментов поджелудочной железы. Ферменты содержатся в панкреатическом соке, который продуцируется железой в объеме около двух литров в сутки.
Функции энзимов поджелудочной железы:
Завершается процесс пищеварения под действием ферментов тонкой кишки и полезных бактерий, обитающих в кишечнике. В кишечнике происходит всасывание переработанной пищи в организм (рис. 1).
При нарушении функции выработки ферментов органами системы пищеварения, особенно поджелудочной железой, происходит расбалансировка всего организма. Подобный дисбаланс влечет за собой тошноту, диарею, метеоризм с последующей анемией и истощением.
При панкреатите процесс выработки поджелудочной железой пищеварительных ферментов нарушается, вследствие чего человек страдает от дискомфорта и болей в желудке. В этом случае после полного обследования может быть назначена заместительная терапия.
Задача лечения ферментными препаратами — восполнить их недостаток в организме, снизив при этом нагрузку на поврежденный орган. В некоторых случаях такая терапия назначается пожизненно.
Важно! Действие всех ферментных препаратов начинается через 20-30 минут после приема пищи, поэтому пить их нужно строго перед едой в назначенной лечащим врачом дозировке!
Современная фармакология предлагает большое количество различных ферментных препаратов животного и растительного происхождения. Некоторые из них направлены только на восполнение недостатка какого-то одного энзима, например, расщепляющего лактозу или жиры. Есть и средства комплексного воздействия, назначаемые при дефиците нескольких ферментов в различных органах пищеварительной системы.
Ферменты поджелудочной железы получают из органов коров или свиней. В состав лекарственных средств входят основные панкреатические энзимы — амилаза, липаза и трипсин.Полиферментные препараты помимо чистого панкреатина могут включать желчные кислоты, адсорбенты или другие ферменты.Все препараты подбираются строго индивидуально с учетом характера течения заболевания и выраженности симптомов.
В процессе лечения панкреатита питание играет ничуть не меньшую роль, чем лекарственные препараты. Основная цель назначаемой диеты — восстановление функций поджелудочной железы и нормализация процесса выработки пищеварительных ферментов.
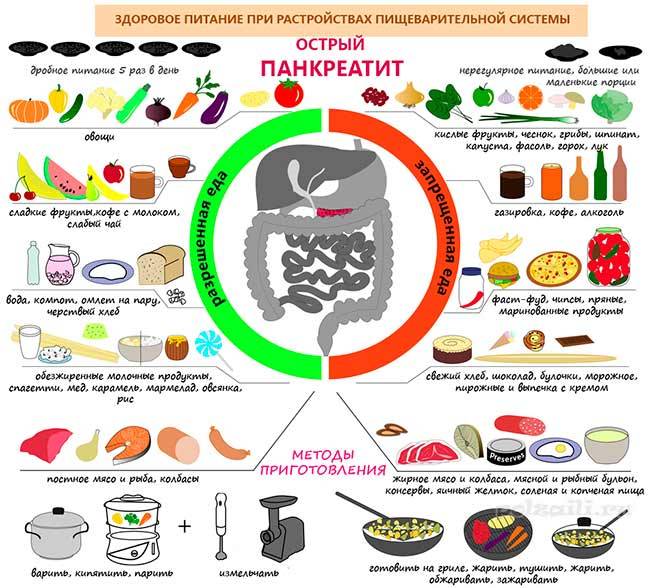
Тяжелые для переработки продукты увеличивают нагрузку на воспаленный орган. После обильного застолья с жирными жареными блюдами поджелудочная железа начинает усиленно вырабатывать ферменты для ее перевариваривания. Если протоки железы сужены, вырабатываемый в экстремальном режиме панкреатический сок скапливается в железе, усугубляя развитие болезни — пораженная поджелудочная железа начинает переваривать саму себя.
Сигналы о том, что железа работает в усиленном режиме, включают:
Конечно, постоянно придерживаться строгой диеты не просто, особенно в домашних условиях. Люди со строгими ограничениями в питании вынуждены готовить себе отдельно и удерживаться от соблазнов съесть что-нибудь жареное или острое.
Важно понимать, что одно нарушение диеты может вызвать острый приступ панкреатита со всеми вытекающими последствиями: сильной болью, тошнотой, рвотой и диареей. Единственный срыв может свести на нет все усилия по поддержанию длительной ремиссии.
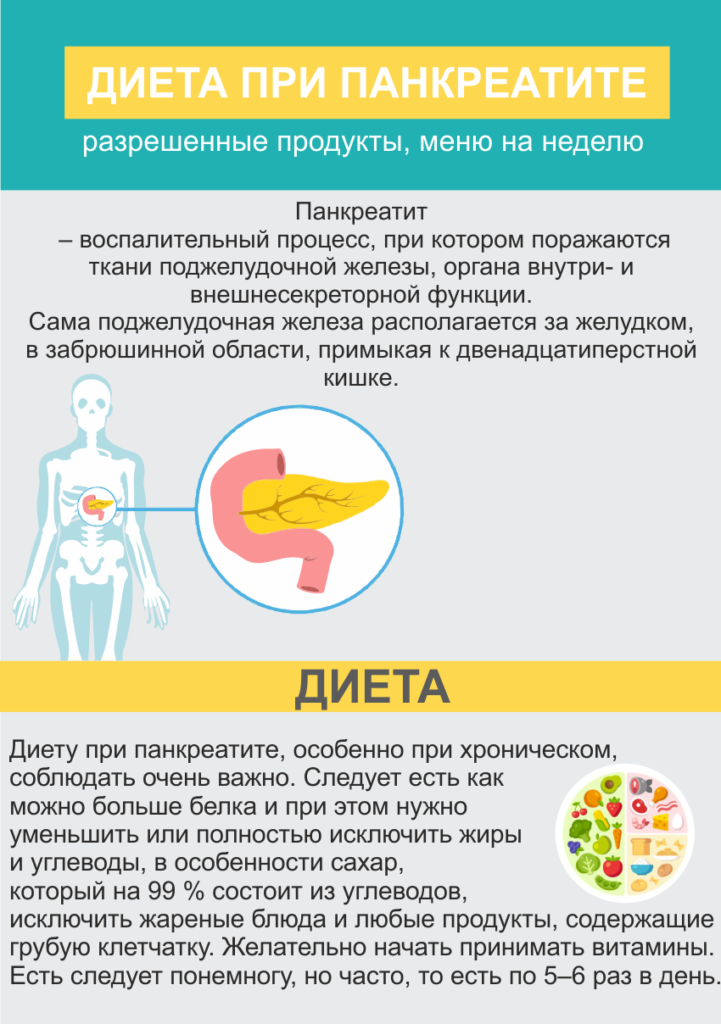
Диета при панкреатите имеет много ограничений и по разрешенным продуктам, и по способу их приготовления. Специально для людей, испытывающих проблемы с поджелудочной железой, одним из основоположников отечественной диетологии и гастроэнтерологии профессором И.И. Певзнером был разработан диетический стол № 5.
Но, прежде чем знакомиться с конкретными положениями этой диеты, необходимо принять во внимание общие принципы питания при панкреатите:
Важно! При панкреатите можно есть медленные углеводы, при этому нужно следить за соотношением нутриентов в блюдах. Не стоит себя обманывать тем, что сахар можно заменить медом, его потребление также следует контролировать. В первое время обязательно понадобится калькулятор. Необходимо сразу рассчитать норму калорий в сутки и баланс белков, жиров и углеводов исходя из индекса массы тела. Эту информацию легко найти в интернете на сайтах, посвященных правильному питанию и здоровому образу жизни. Для подсчета калорий и количества нутриентов существуют различные мобильные приложения.
Все перечисленные принципы учтены в диете № 5 , которая существует в базовом и расширенном вариантах.
Базовый вариант показан при рецидивах хронического панкреатита и при остром характере заболевания. В острой фазе диета более строгая со множеством ограничений. Она направлена на разгрузку поджелудочной железы и снятие симптомов острого воспаления. В первые 3 дня острой стадии пациенту рекомендуется голодание для отдыха поджелудочной железы. Далее в течение 3-7 дней разрешено питание углеводными продуктами маленькими порциями с небольшими интервалами. Калорийность рациона в эти дни должна быть пониженной, а пища употребляется только в протертом или полужидком виде.
Важно! Распространено мнение, что при любых проблемах с пищеварением хорошо помогает наваристый бульон, особенно куриный. При панкреатите, заболеваниях желчного пузыря и других патологиях ЖКТ жирные наваристые бульоны категорически противопоказаны! Излишнее количество животного жира значительно увеличивает нагрузку на поджелудочную железу и препятствует нормализации состояния.
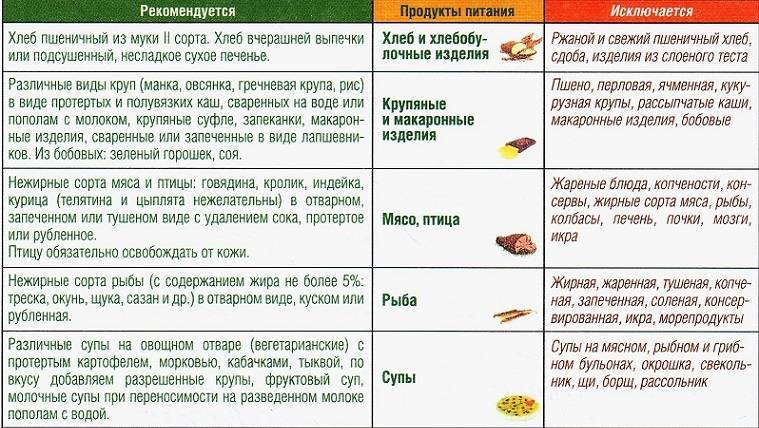
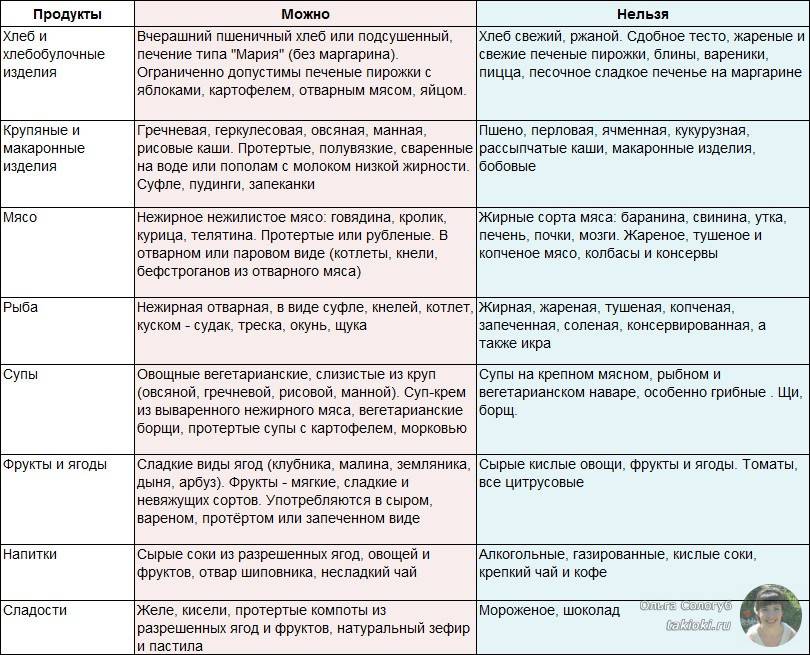
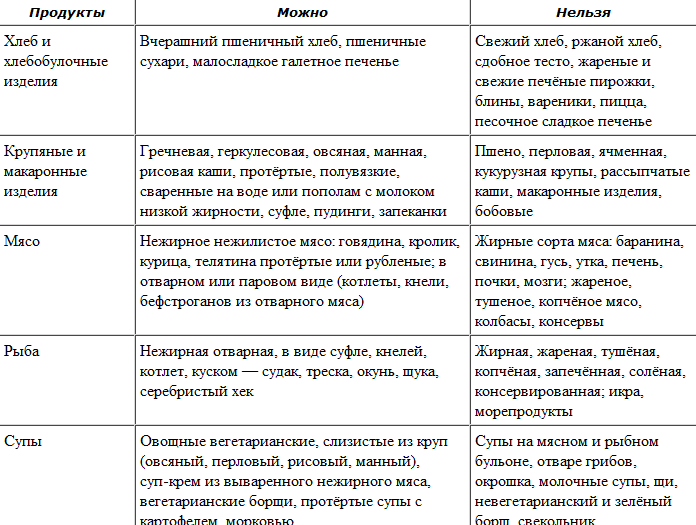
В рацион включаются каши на воде и овощные супы с различными крупами, кроме пшенной и кукурузной, вареные или приготовленные на пару протертые овощи. Из напитков разрешены некрепкий чай, кисель, компот из сухофруктов. Хлеб разрешен только белый и слегка подсохший, можно есть сухарики и печенье типа галет.
На третий день углеводной диеты постепенно вводят белковые продукты:
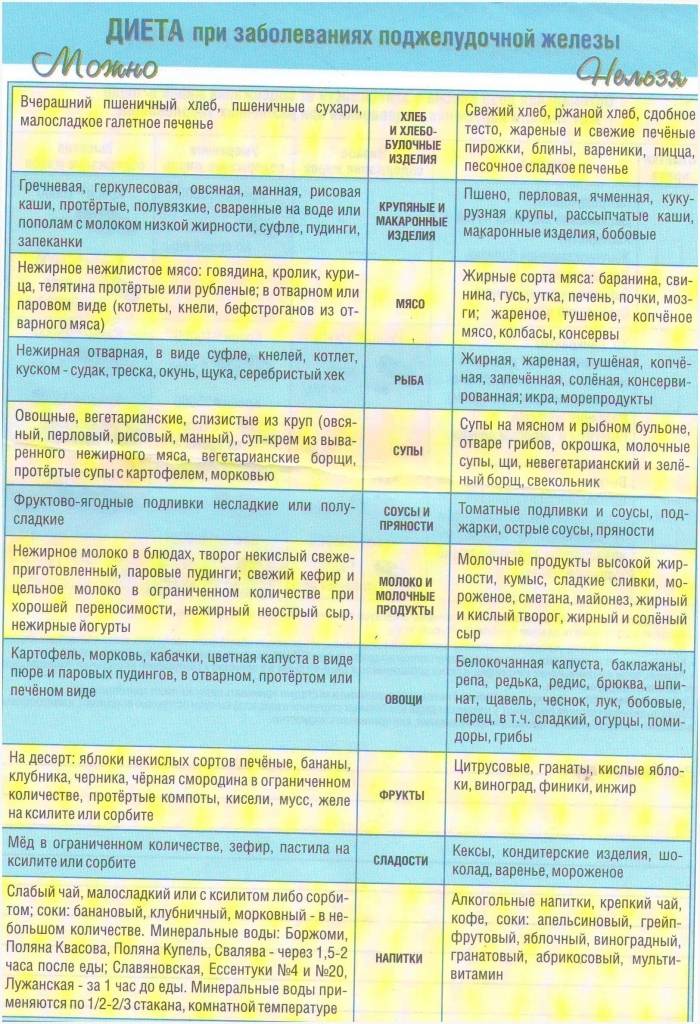
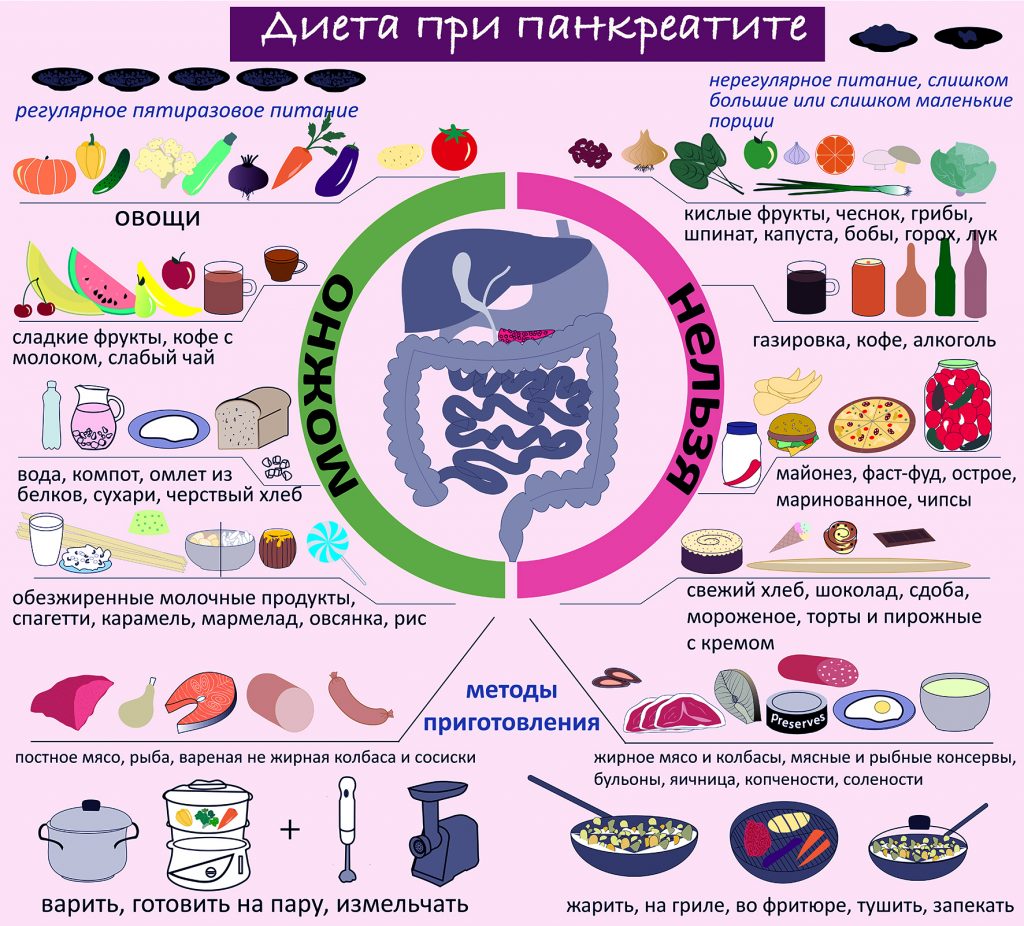
Диета № 5 признана максимально щадить поджелудочную железу, которой в стадии обострения нужен полный покой. Разрешенные и запрещенные продукты для базовой диеты приведены в таблице 1.
Важно! Преобладание белковой пищи в рационе может привести к запорам. В этом случае нужно добавлять больше сырых овощей и фруктов из разрешенного списка. При подагре предпочтение отдается белкам растительного происхождения или морской рыбе.
Некрепкий чай с добавлением лимона и небольшим количеством сахара
Разбавленные водой овощные и фруктовые соки
Компоты и морсы из свежих фруктов без сахара
Борщ на бульоне из постного мяса без поджарки
Классический борщ с поджаренными овощами
Окрошка на кефире, квасе или сыворотке
Гречневая, овсяная, рисовая каша на воде или на разбавленном молоке
Индейка и курица без кожи, предпочтительно белое мясо
Морепродукты – в ограниченном количестве
Молочные сосиски – очень ограниченно
Кисломолочные продукты низкой жирности
Помидоры (только в стадии ремиссии и в небольшом количестве)
Кукуруза, спаржа, баклажаны, редька и редис
Паровой или приготовленный в духовке омлет, желательно белковый
Ореховые десерты – козинаки и другие
После снятия симптомов острого панкреатита диета расширяется, и в нее добавляются другие продукты, повышается количество белка в рационе и общая калорийность питания. При этом щадящий принцип питания сохраняется на длительное время для минимизации рисков рецидива болезни. Все блюда должны быть сварены или приготовлены на пару, слишком горячие или холодные продукты есть нельзя. При первых признаках обострения необходимо сразу же переходить на первый вариант диеты с меньшим калоражем и большими ограничениями.
Важно! При панкреатите особенно вредны: алкоголь, шоколад, кофе, газированные напитки.
Диета при панкреатите сбалансированная и рациональная, все ее компоненты легко усваиваются. Несмотря на значительные ограничения, из разрешенных продуктов можно приготовить вкусные и питательные блюда.
При втором варианте диеты можно иногда побаловать себя зефиром и растворенным в чае вареньем. Петрушку и другую зелень лучше использовать только для украшения блюд. Дыню и ананасы можно кушать в сушеном виде, но в небольшом количестве.
Строгих рекомендаций по ежедневному меню при диете № 5 нет. Для ориентира можно использовать меню на рисунке 2, заменяя блюда на свое усмотрение с учетом сохранения баланса белков, жиров и углеводов и общей калорийности.
Рисунок 2 — Меню на неделю при хроническом панкреатите (Диета № 5п). Источник: МедПортал
Заменяя блюда в меню, необходимо придерживаться рекомендаций по способу приготовления: продукты можно только варить, запекать или готовить на пару. Диета для острой стадии болезни всегда будет более строгой, чем для хронического панкреатита в стадии ремиссии (рис. 3).
Рецепты диетических блюд при панкреатите
На рисунке 4 мы собрали несколько простых рецептов из разрешенных продуктов. Больше рецептов для людей с хроническими заболеваниями поджелудочной железы можно найти в книге «Chronic Pancreatitis Cookbook», опубликованной на сайте Американского национального фонда по поддержке больных панкреатитом. Обратите внимание, что рецепты в данной книге не в полной мере согласуются со столом № 5.
Рисунок 4. Рецепты блюд для людей с заболеваниями поджелудочной железы. Источник: МедПортал
Для облегчения состояния после консультации с врачом можно пить отвары лекарственных трав.
«Елань» — это готовый сбор алтайских трав, продающийся в аптеках. Обладает противовоспалительным действием. Готовить отвар нужно согласно рекомендациям на упаковке.
Петрушка обладает выраженным противовоспалительным и антиоксидантным действием, стимулирует секрецию желудка. При хроническом панкреатите настой свежей измельченной петрушки принимают 2-3 раза день за полчаса до еды.
В состав сбора входит ряд полезных при воспалениях растений: ромашка аптечная, полынь горькая, хвощ полевой и другие травы. Отвары на основе сбора готовят по рекомендациям на упаковке.
У детей до 14 лет хронический панкреатит обнаруживается крайне редко. При диагностике острой формы заболевания питание организуется так же, как и у взрослых.
Беременные женщины нередко сталкиваются с проблемами, связанными с работой ЖКТ. Панкреатит может развиться из-за злоупотребления витаминными комплексами или из-за излишнего давления на поджелудочную железу со стороны матки.
Принципы диеты для беременных не отличаются от общей диеты при панкреатите. Однако при беременности крайне важно обеспечивать полноценный рацион, необходимый для развития плода. В составе пищи в достаточном количестве обязательно должны присутствовать:
Соблюдение строгой диеты при панкреатите — основа успешной терапии. Эффективность диеты № 5 подтверждена многолетней клинической практикой. Правильное питание — такой же важный компонент лечения, как и лекарственные препараты, поэтому рекомендациями лечащего врача ни в коем случае нельзя пренебрегать.
Губергриц Н.Б., Крылова Е.А., Гайдар Ю.А., Бурка А.А. Особенности патогенеза, прогрессирования и структуры фиброза поджелудочной железы при хроническом панкреатите. Медицинский алфавит. 2019;3(20):11-15.
Выпускающий редактор — Хуторной Никита
Панкреатитом наш организм платит нам за вредные привычки и неправильный образ жизни. Под действием алкоголя, табачного дыма, лекарств, нерациональной диеты болезнь может развиться у любого. О ее существовании нужно помнить, ее нужно уметь опознать, а лучше – предупредить.
Когда воспаляется поджелудочная железа, одной диетой не обойтись. Подобрать эффективные лекарства и схему их приема при остром и хроническом панкреатитах может только врач. Заниматься самолечение категорически не рекомендуется.
Древнегреческие врачи называли поджелудочную железу “pancreas” — «вся из мяса». Ее роль в организме необыкновенно велика.
Воспаление поджелудочной железы — чрезвычайно опасное заболевание. Панкреатит может закончиться не только безвозвратной утерей функций железы, но и повреждением других органов ЖКТ. Вылечить в домашних условиях болезнь нельзя, поддерживать работу железы и предотвратить новое воспаление — можно и нужно. В этой статье мы расскажем как.
При панкреатите человека подводит его поджелудочная железа — главный производитель пищеварительных ферментов. При этом страдает вся система пищеварения, а еда вызывает сильные боли. Заболеть панкреатитом больше других рискуют люди, злоупотребляющие алкоголем, а эффективность лечения во многом зависит от соблюдения щадящей диеты.
Подпишитесь на наши новости, чтобы получать их первыми
Медицинский портал medportal.ru.Адрес: Россия, 119270, Москва, Лужнецкая набережная, д. 2/4, стр.1, этаж 2, помещение I, комната 18
© 1998—2021 Все права защищены. Любое использование материалов допускается только с письменногосогласия редакции.
Паста с мясными добавками и острыми соусами, например, паста Карбонара
Питани
Продукты питания при заболеваниях поджелудочной железы : список
Диета при панкреатите поджелудочной железы : что можно и нельзя есть
Диета при панкреатите: чем и как правильно питаться?
Диета при остром панкреатите поджелудочной железы
Диета при панкреатите ᐈ Меню на каждый день при панкреатите
Мирена И Лишний Вес
Фигуры С Лишним Весом
Психологические Причины Переедания И Лишнего Веса
Поджелудочная Железа Диета



.jpg)