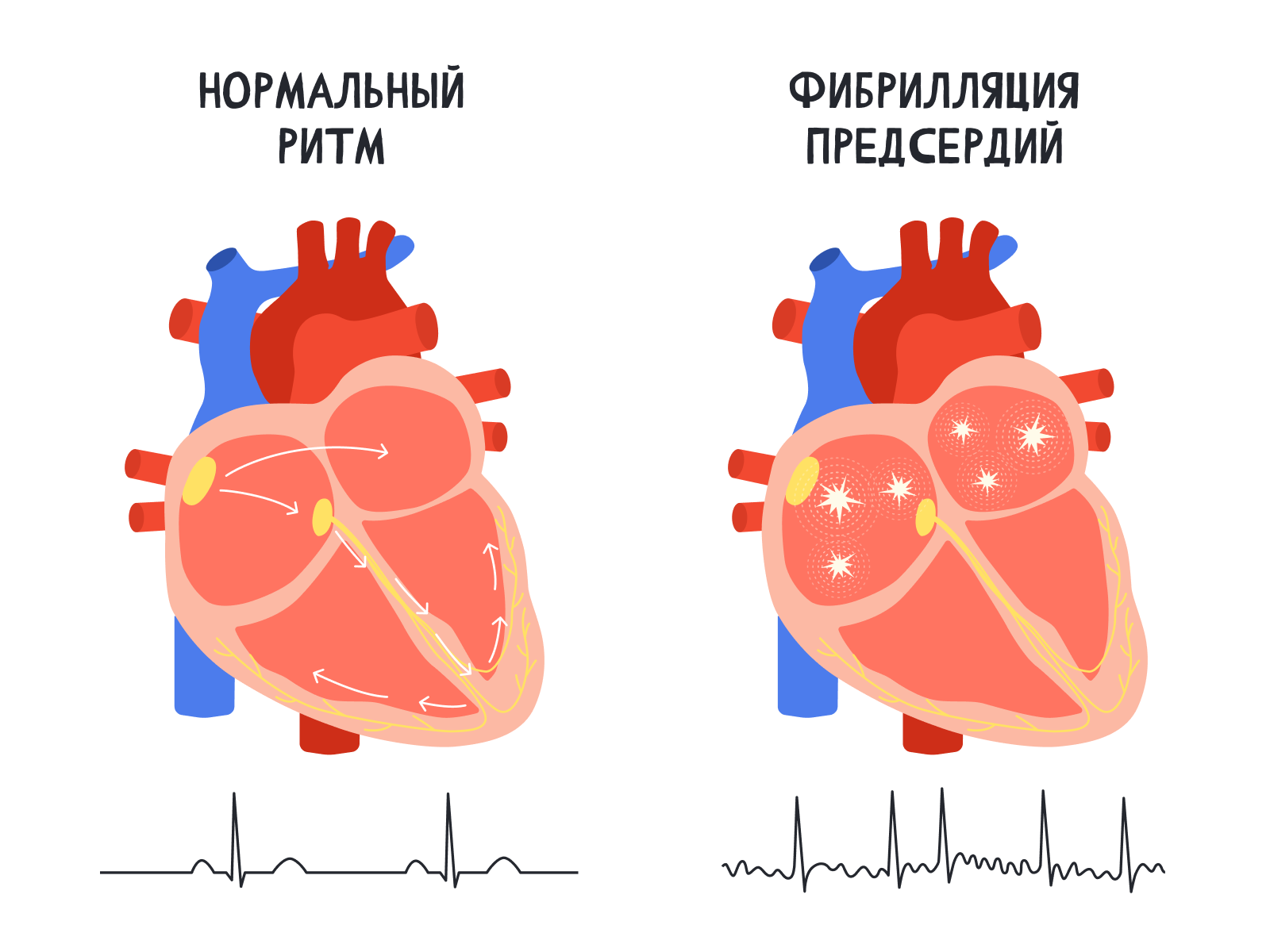
Почему мерцают предсердия
Mediq @MediqLabПредставь себе звездопад: сверкающие точки рандомно загораются на небе, пролетают и пропадают. Примерно также работает фибрилляция предсердий. В тканях сердца случайным образом возникают очаги электрических импульсов, которые заставляют сокращаться сердечную мышцу. В минуту таких импульсов может возникнуть до пяти сотен.
Вот только сердце не может сокращаться 500 раз в минуту. Специально для этого природа придумала предохранитель — атриовентрикулярный узел. Он не пропускает лишние импульсы к желудочкам, но в итоге из-за нерегулярности сигналов желудочки сокращаются не так эффективно, как могли бы.
Если в это время открыть грудную клетку и посмотреть на сердце — ты увидишь беспрестанные подергивания предсердий и случайные сокращения желудочков. Предсердия как будто мерцают — от этого и появилось название мерцательная аритмия. Но мы сейчас говорим «фибрилляция предсердий»: fibril –– волокно по латыни, фибрилляция — хаотическое сокращение отдельных волокон сердца. В нашем случае — в предсердиях.
Важно 🔥 А еще есть трепетания предсердий — не перепутай с фибрилляцией. Во время этой аритмии электрический импульс закольцовывается вокруг одного из отверстий в предсердии. Каждый оборот приводит к сокращению предсердий, а желудочки сокращаются через один/два/три раза.
Поэтому при трепетаниях ритм более правильный — ну или менее поломанный. Но расслабляться не стоит: трепетание может перейти в фибрилляцию. Экстренная помощь в итоге и там, и там будет одинаковой.
Как возникает фибрилляция предсердий
Механизмы развития этого заболевания весьма разнообразны: растяжение предсердий, их ремоделирование, генетическая предрасположенность, а ещё метаболический, оксидативный, воспалительный стресс. Грубо говоря, нужно довести бедные кардиомиоциты до возникновения закольцованных импульсов в них — представь себе огромный пучок проводов, с которых потихоньку слезает изоляция и возникают короткие замыкания.
Факторы риска развития фибрилляции довольно стандартны: возраст, курение, употребление алкоголя, ожирение, гиподинамия. Также шанс развития повышают ишемическая болезнь сердца, гипертоническая болезнь, сахарный диабет, обструктивное апноэ сна, гипертиреоз и хроническая болезнь почек.
Проявляется фибрилляция предсердий чувством перебоя в работе сердца и неровным пульсом (внезапно!). Также могут возникнуть одышка и дискомфорт в груди.
Раньше классификация этого заболевания была основана только на его длительности. Но буквально неделю назад ACC/AHA/ACCP/HRS (ведущие американские кардиологические сообщества) выпустили новые клинические рекомендации по фибрилляции предсердий, и всё стало интереснее:
- Стадия 1: наличие факторов риска. Проверь себя, может ты уже находишься в этой стадии. Начиная отсюда мы боремся с этими факторами риска.
- Стадия 2: предрасполагающие находки. Сюда входит гипертрофия предсердий, трепетание предсердий, частые предсердные экстрасистолы и пробежки предсердной тахикардии. На данном этапе мы пристально наблюдаем за пациентом.
- Стадия 3А: пароксизмальная фибрилляция предсердий. Здесь приступы аритмии длятся не дольше 7 дней
- Стадия 3B: персистирующая фибрилляция предсердий — приступы аритмии длятся от 7 дней до 12 месяцев
- Стадия 3C: длительно персистирующая фибрилляция предсердий — аритмия уже дольше года
- Стадия 3D: успешная абляция — когда мы смогли хирургически восстановить ритм
- Стадия 4: постоянная фибрилляция предсердий — мы свыклись с ней и учимся с ней жить, не восстанавливая ритм
Ритм или частота
Первым вопрос, требующий ответа — нужно восстанавливать нормальный ритм (он же синусовый ритм) или нет. Решение зависит от множества факторов и требует обсуждения непосредственно с лечащим врачом. Со временем, тактика “контроля ритма” может уступить тактике “контроля частоты” — когда мы принимает фибрилляцию предсердий и просто контролируем, с какой частотой сокращаются желудочки.
Обе тактики имеют свои плюсы и минусы. В начале заболевания и при тяжелой симптоматике восстановление ритма может помочь. Но иногда погоня за нормальным ритмом может навредить и действительно лучше просто контролировать частоту сокращения желудочков.
Восстановление нормального ритма производится с помощью лекарств, либо ударом тока — почти как дефибрилляция из фильмов, но на минималках и синхронизировано. Хорошим тоном является при этом погрузить пациента в сон. Очень важно знать, сколько длится пароксизм фибрилляции — если дольше 48 часов, то высока вероятность образования тромбов. Их можно исключить с помощью чреспищеводной эхокардиографии, и если они есть (или нет возможности исключить) — сначала надо их растворить лекарствами.
Поддержание нормального ритма может быть с помощью антиаритмических лекарственных средств: амиодарон, соталол, пропафенон и т.д.. Но когда они не справляются — врачи могут провести электрод через периферическую артерию в левое предсердие и прижечь непосредственно очаги возникновения ненужных импульсов. Совсем хардкором является открытая операция на сердце — когда ткань предсердий буквально перекраивают, создавая лабиринт, по которому импульсы не могут распространяться хаотично.
Контроль частоты сердечного сокращения обычно эффективно проводится с помощью бета-блокаторов либо блокаторов кальциевых каналов, также при сердечной недостаточности иногда используется дигоксин. Но есть и капелька хардкора — выжечь к чертям атриовентрикулярный узел (прекращаем поступление импульсов к желудочкам) и поставить кардиостимулятор.
Тромбы или кровотечения
В норме поток крови по нашим сосудам и сердцу ламинарный — ровный и спокойный. Но во время фибрилляции в предсердиях возникают турбулентности — завихрения. Из-за этого кровь начинает собираться в сгустки — тромбы.
Активнее всего тромбы формируются в ушках предсердий. Это такие небольшие кармашки, в которых застаивается кровь из-за неполноценного сокращения сердца. В итоге тромбы летят из предсердий по артериям прямо в головной мозг. А это уже инсульт.
Но фибрилляция предсердий — не гарантия инсульта: у всех людей разный риск. Поэтому врачи используют специальные шкалы. И если оказывается, что шанс словить тромб высокий, то доктор назначает лечение.
Сейчас активно исследуют хирургический вариант — закрытие левого ушка предсердия, где образуется больше всего тромбов. Но более распространенный вариант — антикоагулянты:
- Антагонисты витамина К. Конкретно варфарин. Это старое, проверенное средство. Из плюсов: дешевое. Минусы: требует регулярной сдачи крови для контроля эффективности.
- Новые оральные антикоагулянты (НОАКи). Дабигатран, ривароксабан, апиксабан и эдоксабан. Преимущества: не нужно контролировать по анализу крови. Минусы: дорого, не всегда подходит.
Главная проблема антикоагулянтов — риск развития кровотечений. Он тоже у всех разный. Поэтому врачам еще приходится аккуратно подбирать дозу лекарств так, чтобы никто не умер от потери крови.
