Морфология Спермы

💣 👉🏻👉🏻👉🏻 ВСЯ ИНФОРМАЦИЯ ДОСТУПНА ЗДЕСЬ ЖМИТЕ 👈🏻👈🏻👈🏻
Морфология Спермы
АльтраВита
Клиника ЭКО
Поможем стать родителями!
Клиника ЭКО — О клинике — Статьи — Морфология сперматозоидов — как улучшить показатели?
Врач уролог - андролог, к.м.н.. Стаж работы 18 лет
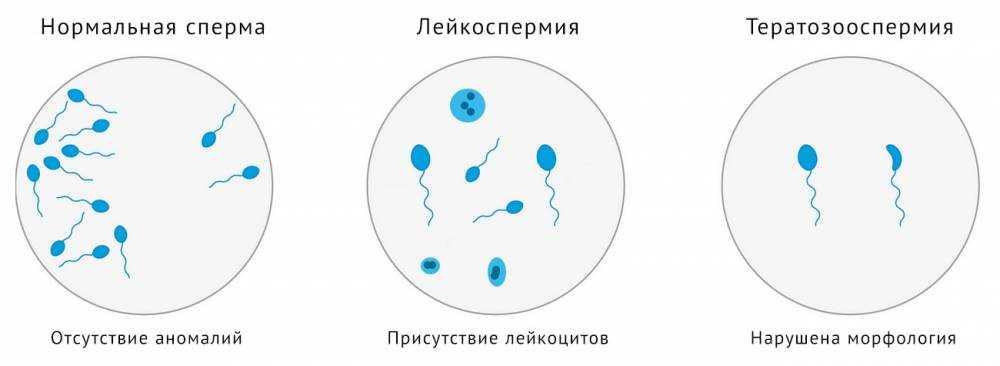
Состояние, при котором нарушается формирование и созревание мужских половых гамет называют тератозооспермией. Для него характерно ухудшение морфологических показателей более чем у половины сперматозоидов. Такие клетки не способны достигнуть яйцеклетки для оплодотворения. Если поврежденный спермий все же оплодотворил женскую гамету, то эмбрион формируется нежизнеспособный, что приводит к самопроизвольному аборту на ранних гестационных сроках.
Можно ли при данной проблеме улучшить морфологию спермограммы? Какие способы наиболее эффективны?
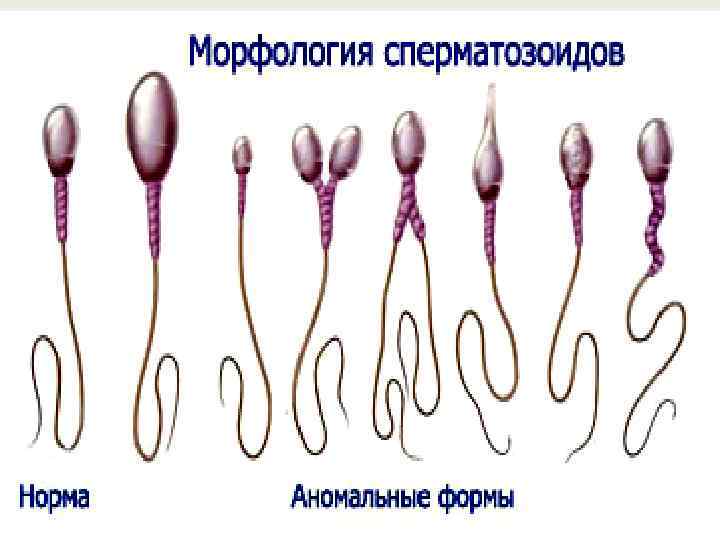
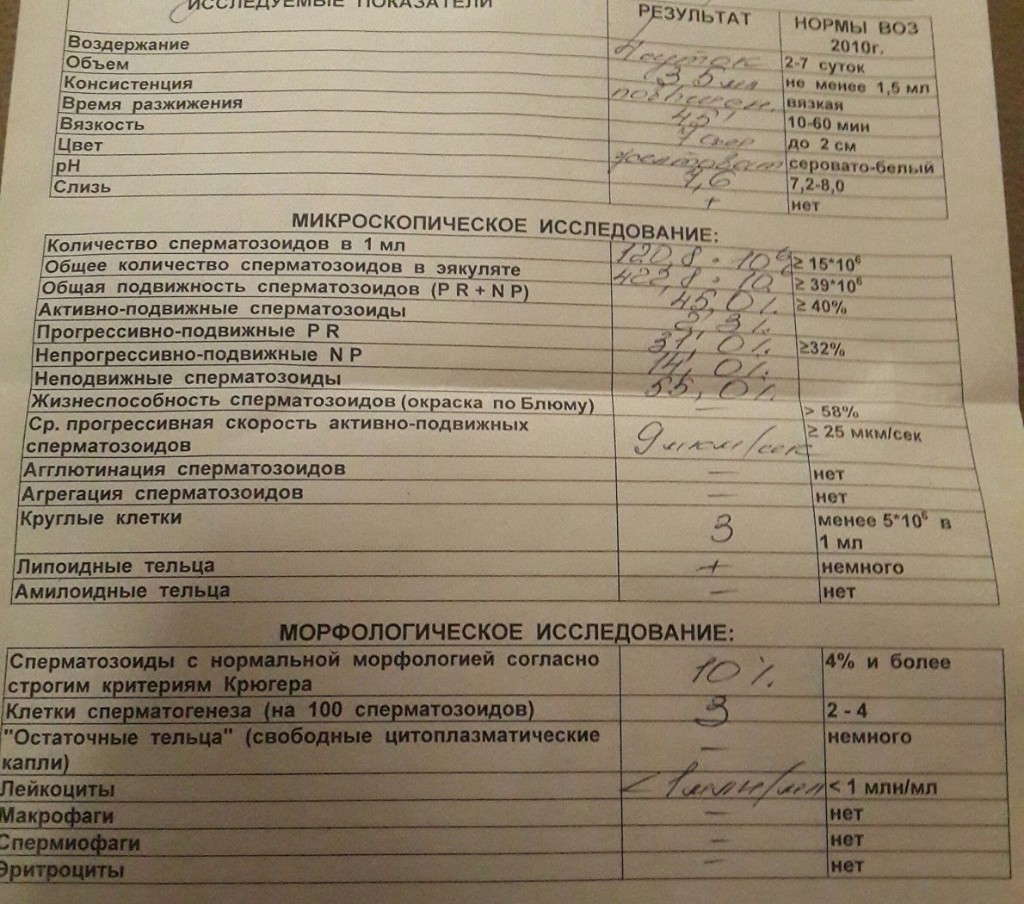
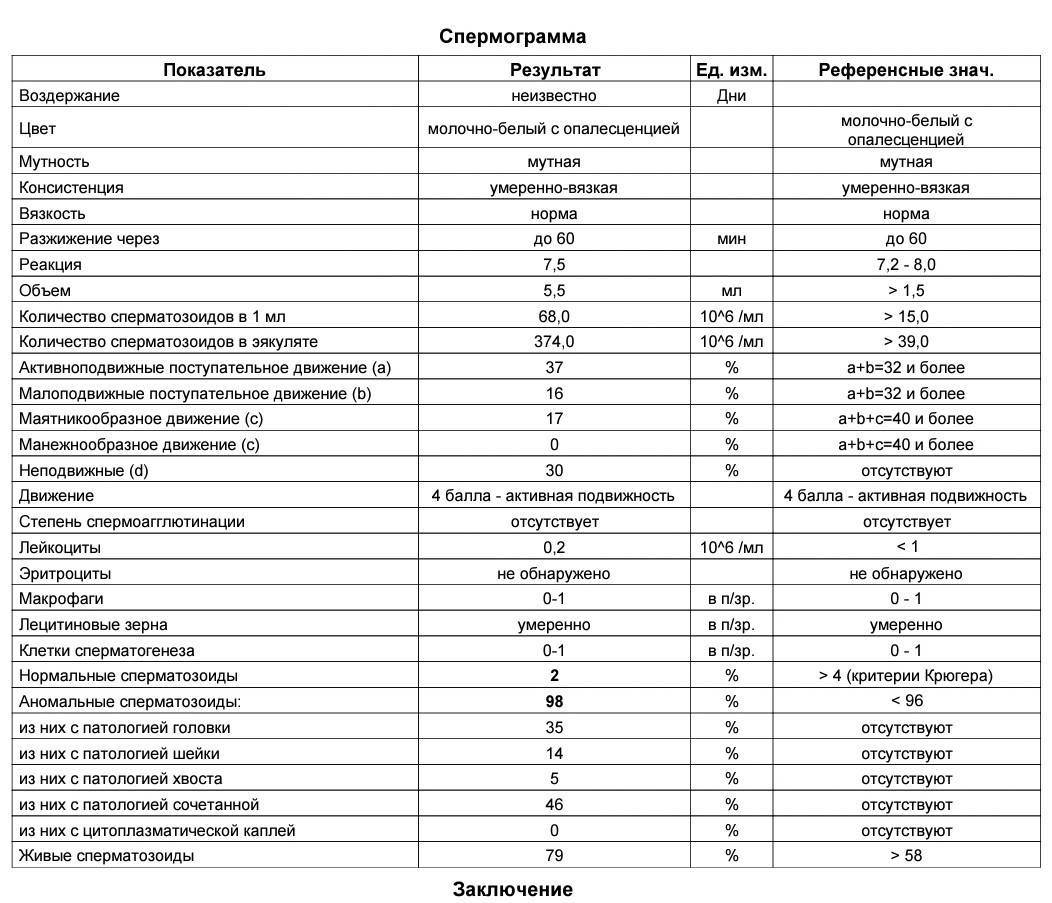
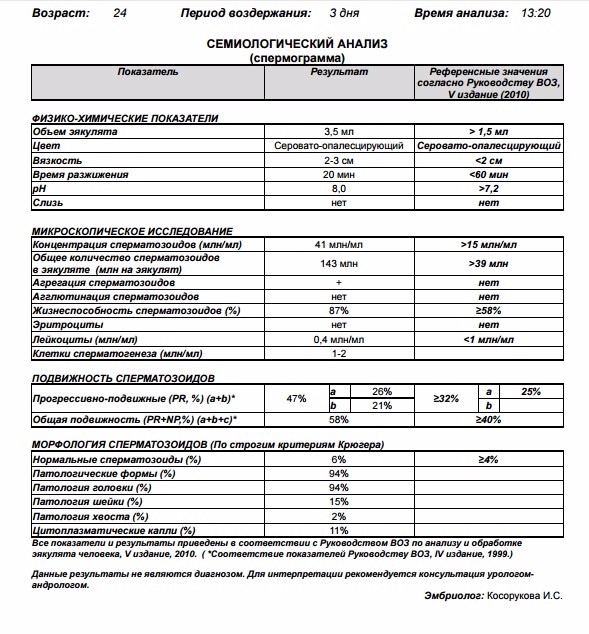
Данная проблема особенно актуальна для жителей мегаполисов с загрязненной окружающей средой, напряженным ритмом жизни. Плохой считается спермограмма, которая указывает на непригодность спермы для оплодотворения. Причин может быть много: плохая морфология спермограммы, уменьшение объема эякулята, низкая подвижность или агрегация сперматозоидов. Даже с нарушениями морфологии сперматозоидов в анализах, мужчина может оплодотворить женщину. Но чем хуже её результаты, тем меньше шансы достижения беременности. Ниже будут перечислены основные показатели спермограммы с их нормальными значениями.
Морфология сперматозоидов на этом этапе не исследуется. Дальше лаборант изучает сперму под микроскопом. Это один из наиболее важных этапов исследования. Он дает больше всего информации о том, какова морфология спермы.
На этом этапе можно заметить некоторые изменения в морфологии сперматозоидов, например, двойной хвост, или неправильно сформированную акросому. Но лучше всего морфологию сперматозоидов изучать после окрашивания мазка. Также врач проводит оценку подвижности сперматозоидов.
По этому показателю они делятся на 4 категории, обозначающиеся буквами латинского алфавита:
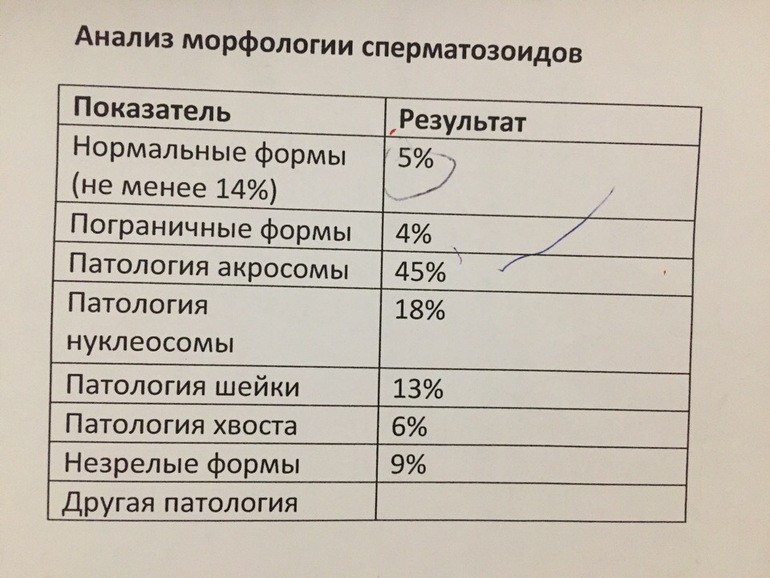
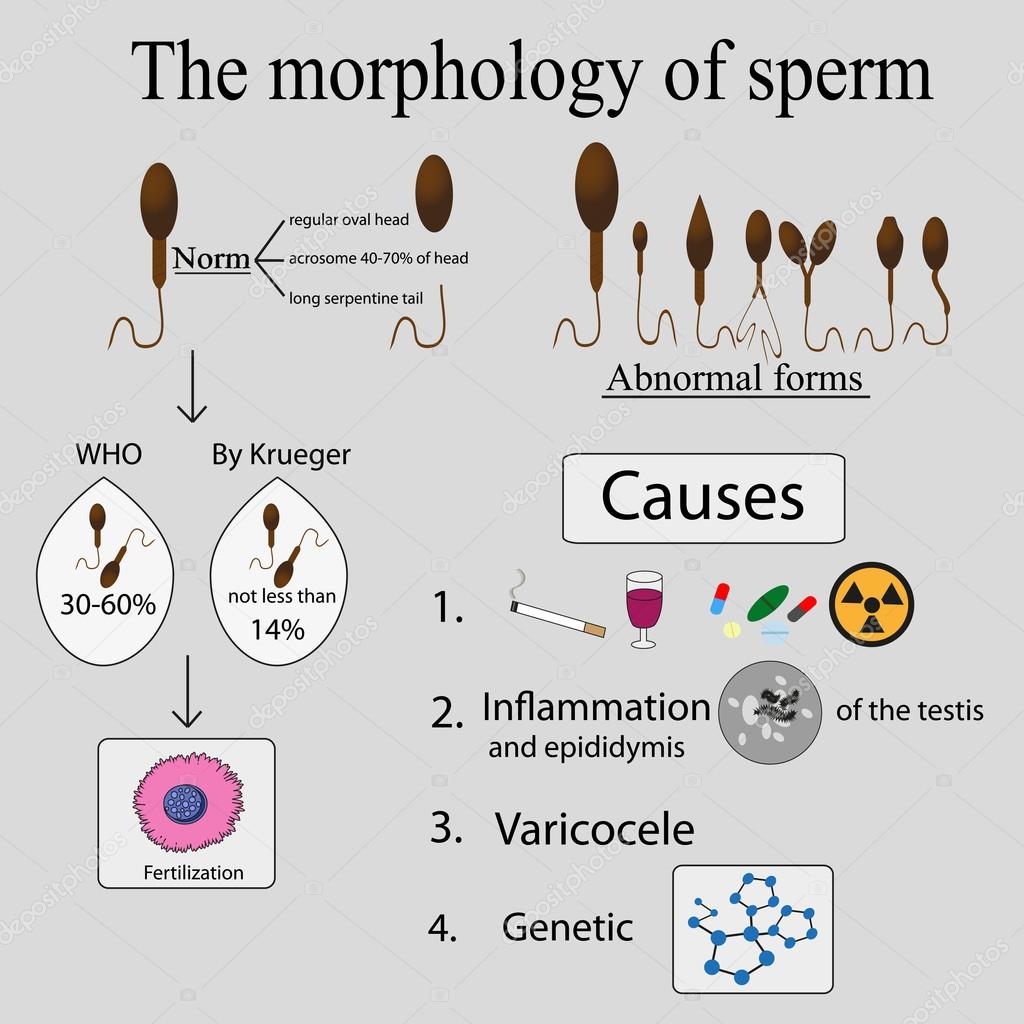
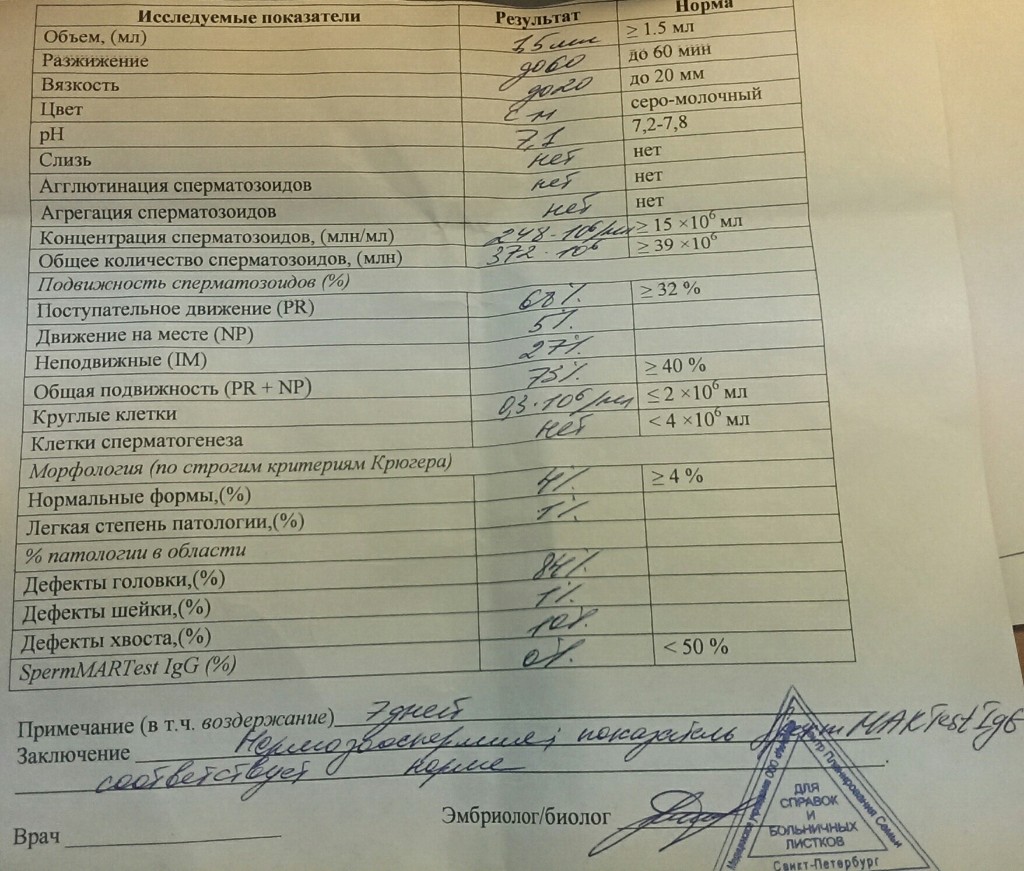
В норме количество сперматозоидов категории А должно быть 32% и больше, категории А+В — от 40%. Категории С и D тоже указываются в процентах. Они не способны к оплодотворению яйцеклеток, поэтому чем меньше таких сперматозоидов, тем лучше. Определяется также морфология сперматозоидов. Процент морфологически нормальных форм должен быть 4% и выше. Для изучения морфологии сперматозоидов так же используют методику Крюгера.
При наличии плохой морфологии, патологических форм указывается в процентах количество сперматозоидов с патологией головки, жгутика, шейки, а также спермии с цитоплазматической каплей. Чтобы улучшить качество спермы, нужно знать, какие конкретно показатели нарушены и по какой причине.
Перед назначением лечения проводится тщательная диагностика, позволяющая выявить этиологический фактор, изменивший морфологию эякулята. Главное обследование — спермограмма с морфологией по Крюгеру и MAR-тестом. В большинстве случаев этого достаточно, чтобы врач увидел полноценную картину заболевания и установил причины. При необходимости назначают ультразвуковое исследование мочеполовых органов, гормональную панель, генетическое исследование.
(Подробнее о спермограмме по Крюгеру: норма и расшифровка анализа читайте в этом материале — примеч. altravita-ivf.ru).
При изменении строения гамет на фоне инфекционного процесса показаны антибактериальные, противовоспалительные, симптоматические препараты. При эндокринных расстройствах применяются медикаменты, нормализующие гормональный статус. Наиболее часто патологические изменения в репродуктивной сфере наблюдаются при сахарном диабете, болезнях щитовидной железы, недостаточности надпочечников.
При поражении мочевыводящих путей, онкологии мочеполовой системы, аденоме предстательной железы проводится хирургическое лечение, затем восстанавливающее. По результатам оценивается оплодотворяющая способность спермотазоидов.
При генетических дефектах гамет, обусловленной наследственной предрасположенностью, способы решения проблемы рассматриваются индивидуально.
Чтобы повлиять на морфологию сперматозоидов необходим комплекс мер. Каким-то единственным методом ситуацию исправить невозможно. Терапия при тератозооспермии направлена на восстановление структуры половых клеток.
Действуют по четырем основным направлениям:
Лечебные мероприятия, подбирающиеся индивидуально, помогут улучшить качество сперматозоидов и восстановить репродуктивную функцию.
Авитаминоз, дефицит минералов в продуктах питания способствует нарушению сперматогенеза, изменению строения клеток и продукции спермы, образованию неполноценных гамет. Для улучшения морфологического состава семенной жидкости необходим качественный рацион.
Рекомендовано употреблять продукты:
Нужно ограничить потребление слишком жирных и пряных блюд, кофеиносодержащих и газированных напитков, полуфабрикатов. Алкоголь исключить полностью.
Если одна диета и изменение образа жизни малоэффективно, то дополнительно назначаются препараты, стимулирующие сперматогенез, улучшающие состав спермы, повышающие фертильность.
Хорошо зарекомендовала себя физиотерапия, массаж предстательной железы. Процедуры проводятся строго по врачебному назначению при отсутствии противопоказаний. Для полноценного восстановления БАДы и витаминно-минеральные комплексы применяются непрерывным курсом, длительность которого определяется лечащим врачом. Для получения терапевтического эффекта нельзя самостоятельно прерывать курс, увеличивать продолжительность, менять дозировку и режим приема препаратов.
При отсутствии положительных результатов лечения показано ЭКО с ИКСИ. Процедура подразумевает введение генетического отцовского материала в материнскую яйцеклетку, используя специальную иглу.
Для восстановления детородной функции мужчинам с морфологическими изменениями гамет придется пересмотреть образ жизни.
Что нужно поменять или скорректировать:
Ранняя диагностика врожденных аномалий и своевременное лечение является профилактикой бесплодия. Взрослому мужчине нужно проходить профилактические осмотры у андролога или уролога для выявления проблем и их устранения, чтобы не было негативных последствий для детородной функции. Будущий отец должен достаточно отдыхать, чтобы организм успевал восстанавливаться.
Исключив негативные факторы можно добиться естественной беременности, если нет тяжелых отклонений в репродуктивном здоровье. При неэффективности терапевтических методов улучшения качества сперматозоидов прибегают к ВРТ.
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом. Для рекомендаций по диагностике и лечению необходима консультация врача.
Текст утверждён медицинским директором, врачом акушер-гинекологом высшей квалификационной категории Тяпкиной Мариной Анатольевной.
У вас есть вопросы?
Обратитесь к ведущим специалистам клиники «АльтраВита». Консультируйтесь с опытными врачами, а не с форумами народной медицины.
Первичная консультация уролога-андролога
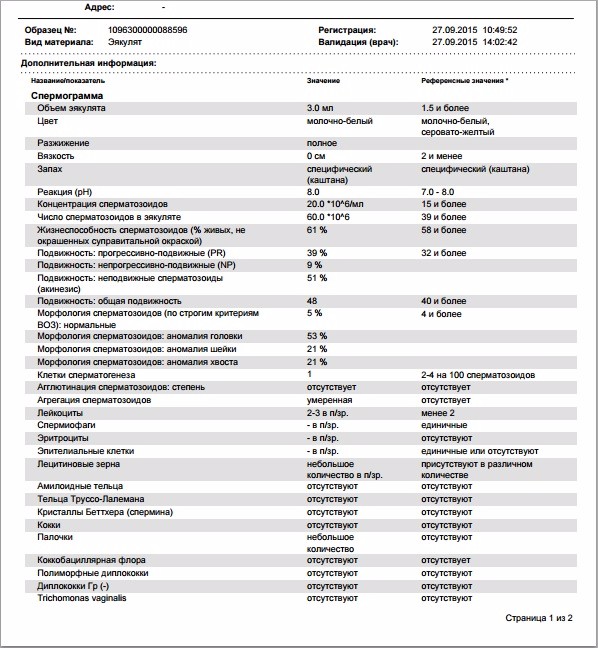
Спермограмма с оценкой морфологии по Крюгеру
Неспецифическая стимуляция сперматогенеза I комплекс
Неспецифическая стимуляция сперматогенеза II комплекс
Неспецифическая стимуляция сперматогенеза III комплекс
Маркеры генов сперматогенеза (AZF-фактор)
Панель «Мужское репродуктивное здоровье»
Панель «Мужское здоровье (комплекс)»
Криоконсервация яйцеклеток со скидкой
Мы будем очень рады ответить вам на любые вопросы
Нажимая «Отправить», вы даете согласие на обработку своих персональных данных
Клиника ЭКО «АльтраВита» © Все права защищены, 2003 - 2021, Лицензия № ЛО-77-01-017812
Морфология спермограммы: нормы и отклонения, критерии
Морфология сперматозоидов - что делать при плохой морфологии...
Морфология в спермограмме. Спермограмма по Крюгеру.
Плохая морфология спермограммы: Нормы, Причины, Лечение, ВРТ
НЕ РОДИСЬ КРАСИВЫМ: О МОРФОЛОГИИ СПЕРМАТОЗОИДОВ | Пикабу
По техническим причинам запись по телефону, получение результатов анализов по почте недоступно, не принимаются анализы в срочном режиме. Телефон для справок +7(903)283-86-34 и +7(909)955-15-75. Приносим извинения за неудобства.
Мы работаем! График. Онлайн-консультации. Оплата анализов онлайн. Меры безопасности.
Специализированный академический клинический центр
Заместитель генерального директора по мед. вопросам и контролю качества, врач КДЛ
В этой статье мы подробно разберем, что такое морфология сперматозодов, спермограмма по Крюгеру, какие критерии и нормы, как расшифровать такой анализ и когда можно применять норму 4%.
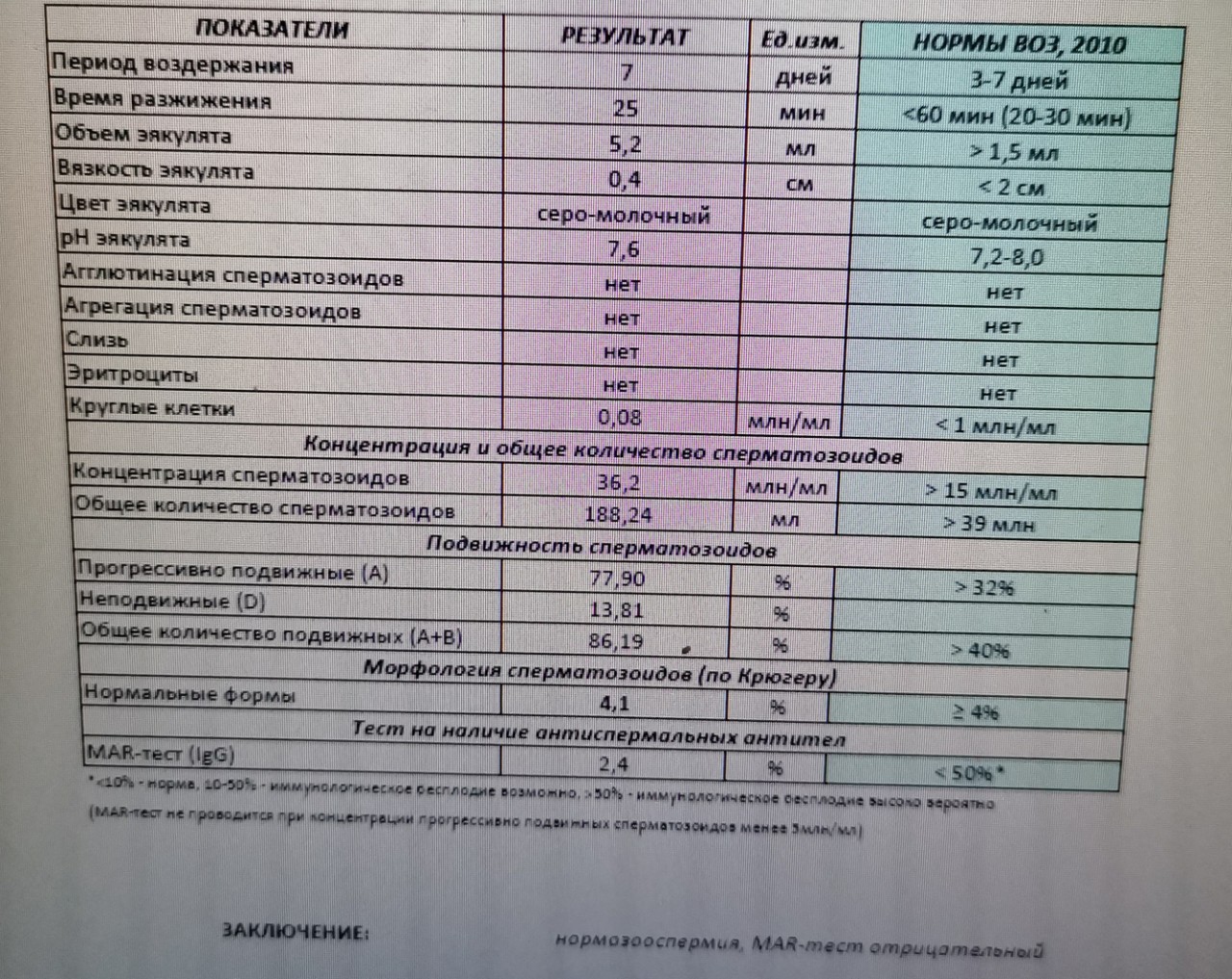
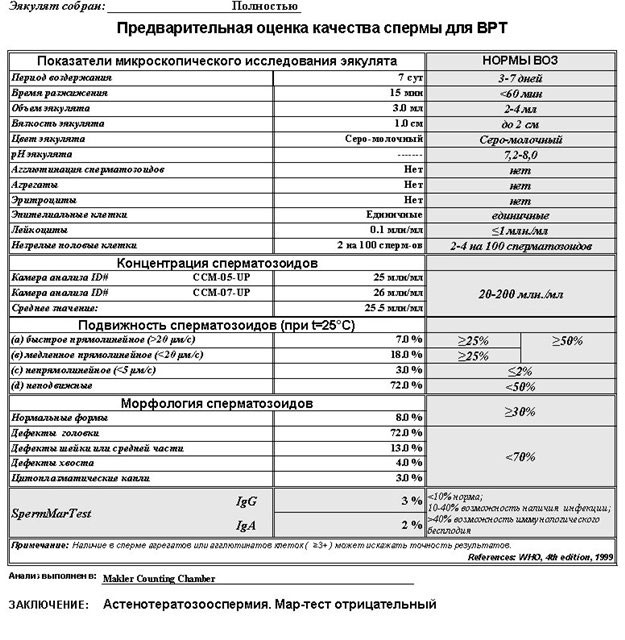
Спермограмма по Крюгеру (или спермограмма с морфологией по Крюгеру) – самый популярный анализ эякулята, выполняемый в нашей специализированной лаборатории. Сдать анализ спермограммы по Крюгеру +7(495)514-00-11.
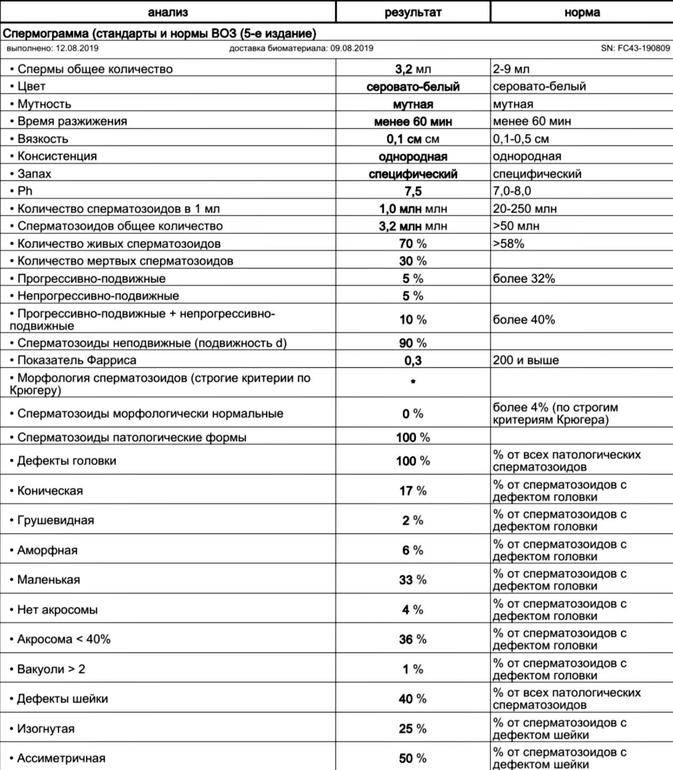
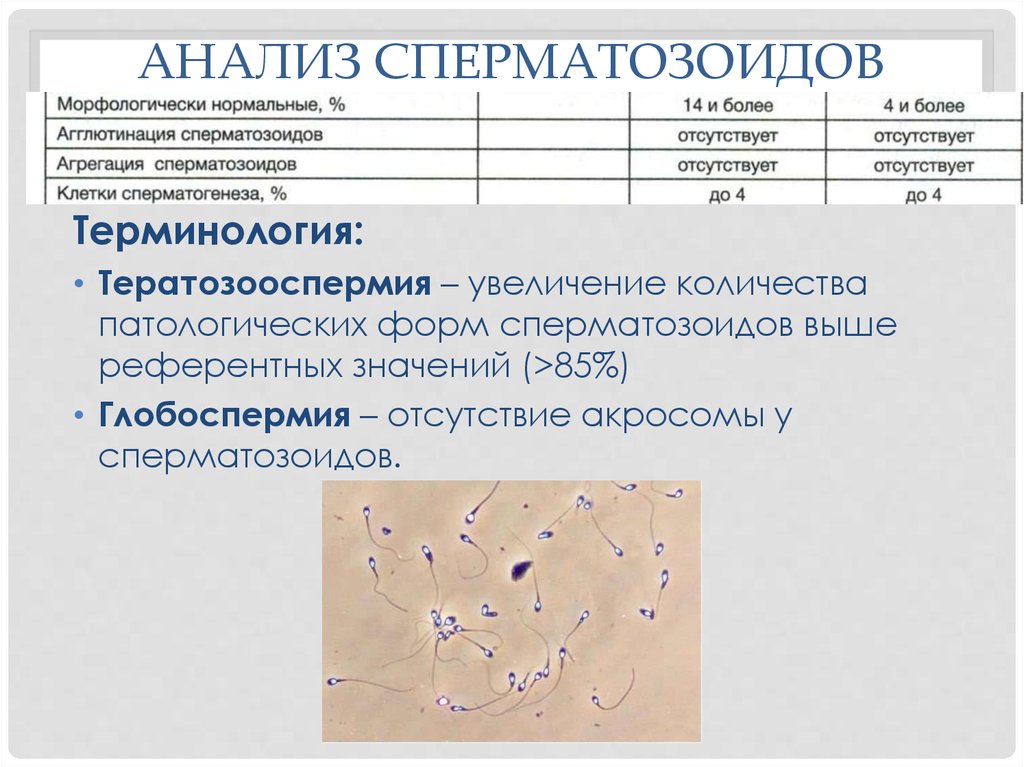
Морфология сперматозоидов – важный параметр исследования спермы с точки зрения репродукции. Один из наиболее распространенных вариантов оценки морфологии - по Крюгеру (также называемые "строгие" или тайгербергские критерии). Эти критерии были описаны в середине 80-х годов прошлого века.Основой критериев является рутинный морфометрический анализ, то есть измерение разных частей сперматозоида с помощью специального микрометра. Все пограничные сперматозоиды относятся к ненормальным.
Пороговое значение согласно последнему изданию руководства по оценке эякулята ВОЗ – 4%. Строгие критерии морфологии являются отличным биомаркером оплодотворяющей сперматозоидов, независимо от их подвижности и концентрации.
Также распространённая «Спермограмма по ВОЗ» - подразумевает спермограмму по либеральным критериям 1992 или 1999 года. Для неё мы нашли своё место в лабораторной диагностике.
Тест по Крюгеру предполагает специальные методы окраски и компьютерную обработку. Первая часть исследования (подвижность, количество, жизнеспособность) проводится сразу, а оценка морфологии – вторым этапом. При необходимости проводится отмывка и разбавление эякулята. Все сперматозоиды оцениваются визуально и измеряются опытным сперматологом. Это сложная и длительная процедура, поэтому анализ не выдаётся в тот же день.
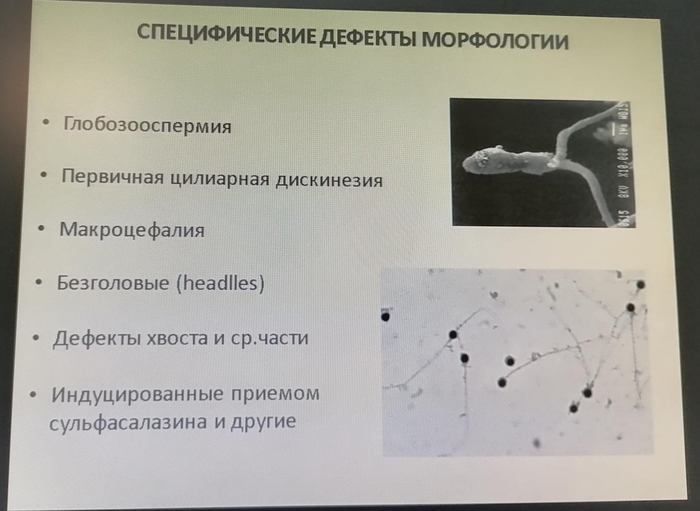
Существуют генетически обусловленные нарушения морфологии сперматозоидов (глобозооспермия, макроцефалия, синдром обезглавленных сперматозоидов и дисплазия фиброзной оболочки) и вызванные стрессом (физиологические, психические и окружающая среда), которые обратимы, когда источник стресса исчезает.
Оценка морфологии в спермограмме – важная часть оценки способности к оплодотворению в бесплодной паре.
Согласно мировым стандартам и концепции «Потенциал» фертильности» пара проходит в таких случаях всестороннее углубленное обследование.
Потенциал фертильности пары - это вероятность наступления беременности с учётом максимального числа факторов, выявленных и скорректированных у данной пары. Это процентная вероятность наступления беременности в конкретной супружеской паре.Если будет использоваться лечение, которое будет улучшать фертильность каждого из партнеров, будет повышаться общий потенциал фертильности супружеской пары.
Бесплодная супружеская пара должна исследоваться как единое целое и лечебный план разрабатывается в соответствии с результатами обследования каждого члена супружеской пары. Такой подход применяют врачи в наших клиниках.
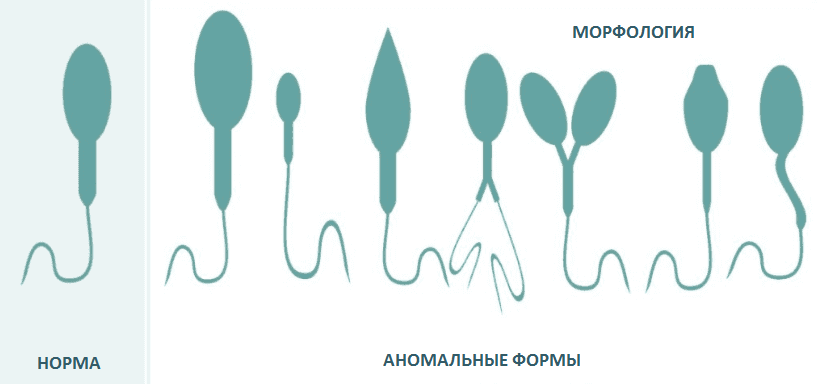
В процессе сперматогенеза сперматозоид проходит сложное развитие. Происходит реорганизация ядра, развитие и позиционирование акросомы, сборка структур хвоста и реорганизация цитоплазмы и заканчивается высвобождением сперматозоидов в просвет семенных канальцев. Оценка морфологии под микроскопом показывает, сперматозоиды у людей очень неоднородны и могут выглядеть очень по-разному. Поэтому главный вопрос: что такое нормальный сперматозоид?
«Нормальные сперматозоиды по Крюгеру» означает, что сперматозоид прошёл серьезный отбор по так называемым строгим критериям Крюгера. Другие названия - строгие (strict criteria) или тюгербергские (тайгербергские, Tygerberg критерии). Эти критерии относятся к размеру, форме и строению сперматозоидов и были описаны Крюгером в 1986 году. Основой критериев является рутинный морфометрический анализ, то есть измерение разных частей сперматозоида с помощью специального микрометра.
Головка должна быть ровной, овальной, с акросомой от 40 до 70% площади. Размер головки – 5-6 мкм длиной и 2,5-3,5 мкм шириной. Не должно быть дефектов шейки, хвоста, больших цитоплазматических капель.
В отличие от других систем классификации, спермограмма по Крюгеру не допускает включения пограничных форма сперматозоидов как нормальных.
Всемирная организация здравоохранения (ВОЗ) выпустила несколько изданий, посвященных стандартизации исследований эякулята. Критерии ВОЗ для оценки сперматозоидов приняты в лабораториях репродукции по всему миру, в том числе, в нашей лаборатории сперматологии.
На сегодняшний день в нашей стране сосуществуют две широко используемые классификации для анализа спермы. Одна из них – тема этой статьи – морфология по строгим критериям или по ВОЗ 2010 года. Вторая – часто называется как «спермограмма по ВОЗ» - подразумевает спермограмму по критериям 1992 или 1999 года.
Подробнее об этом дальше. Сдать спермограмму по Крюгеру: +7(495)514-00-11.
За последние 70 лет было разработано несколько классификаций для оценки морфологии сперматозоидов.
Ранние вклады, подчеркивающие важность морфологии сперматозоидов, были сделаны в начале 1930-х. Дальнейшая история оценки морфологии разделяется на два этапа: ранний либеральный подход (50-е годы) и строгий (тигербергский) подход (Menkveld, Kruger).
В раннем подходе, описанном Маклауд и Голд, представлены очевидные отклонения в строении головок сперматозоидов. Все сперматозоиды без четко определенных дефектов считались нормальными.
Чтобы добиться лучшей стандартизации, Элиассон в 1971 году сделал акцент на важности размера сперматозоидов. Также он классифицировал аномалии сперматозоидов на три группы: аномалии головки, средней части и хвосты. Нормальная голова должна была быть правильной овальной формы.
Однако сперматозоиды встречаются в почти бесконечном разнообразии форм, и хотя были приведены стандарты для размеров «нормальной» головки сперматозоидов человека, ни биологических, ни клинических основ для этих «нормальных значений» не было.
Классификация ВОЗ была впервые опубликована в 1980 году. Она была основана на исследованиях Маклауда и Элиассона. В 1-м издании средняя нормальная морфология составляла 80,5%. Во 2-м издании в 1987 году значение процента нормальных форм составляло 50%, а морфологические изменения были разделены на 3 группы – патология головы, средней части и хвоста.
В 1980-е годы проведено несколько исследований, которые показали, что сперматозоиды, выделенные из слизи шейки матки и матки, маточных труб, перитонеальной жидкости показали улучшенную морфологию по сравнению со сперматозоидами в исходном образце спермы. Сперматозоиды, обнаруживаемые в слизи на уровне внутреннего зева, обычно представляют собой более гомогенную популяцию.
Менквилд и соавторы опубликовали описание морфологических нормальных сперматозоидов, основанное на клетках, полученных после проникновения через хорошую цервикальную слизь. Определение морфологически нормального сперматозоида заключалось в следующем:
Ровная головка с четко определенной акросомой, составляющей примерно 40–70% головки. Длина головки должна составлять от 3 до 5 мкм, а ширина - от 2 до 3 мкм. У такого сперматозоида не должно быть никаких дефектов шеи, средней части или хвоста. Средняя часть должна быть прикреплена в осевом направлении относительно головки, шириной менее 1 мкм, длиннее головы примерно в полтора раза. Могут присутствовать цитоплазматические капли (остатки), которые составляют менее половины размера головки спермы. Хвост должен быть равномерным, немного тоньше, чем средняя часть, не свернутым и длиной 45 мкм. Так называемые пограничные нормальные формы головы без грубых отклонений следует рассматривать как отклонения от нормы.
Это определение, по существу, такое же, как и описание, описанное Элиассоном в 1971 г. в отношении размера и формы, но обеспечивает более подробное описание акросомы и осевого прикрепления шеи. Однако принцип Эллиасона «если вы не уверены, что сперматозоид ненормальный, он должен рассматриваться как нормальный», был изменен на принцип, согласно которому в этих случаях сперматозоиды должны классифицироваться как патологические. По строгим критериям сперматозоиды со слегка ненормальными «пограничными» головками классифицируются как ненормальные. Диапазон, определяющий нормальную форму, мал, и это является одним из наиболее важных аспектов этой классификации.
Исследователи показали, что оценка по более строгим критериям повышает объективность исследования и уменьшает межлабораторные различия.
В 1987 Крюгером и коллегами было проведено следующее исследование. На основании новых строгих критериев оценки нормальной морфологии сперматозоидов пациенты были разделены на 2 группы. В I группе (25 пациентов) нормальная морфология сперматозоидов составляла менее 14%, а во II группе (71 пациент) нормальная морфология сперматозоидов превышала 14%. Частота оплодотворения (на ооцит) составили в среднем 48% в группе I и 87% в группе II. Процент беременностей составил 4,5% и 18,4%. Это исследование демонстрирует ценность анализа морфологии сперматозоидов с использованием критериев, рекомендуемых с точки зрения прогнозирования оплодотворения и, возможно, исхода беременности.
После первых статей каждый год появлялось в среднем 15 статей про использование строгих критериев.
В материале 1999 Крюгер пишет: «Оценка спермморфологии по строгим критериям является простым, экономически эффективным методом и может использоваться для повседневного использования клиницистами для принятия обоснованных клинических решений».
В 1994 году коллеги из института репродуктивной медицины в Норфолке написали, что строгие критерии морфологии являются отличным биомаркером способности оплодотворения сперматозоидов, независимо от подвижности и концентрации.
Ранние исследования были позже подтверждены тестами с зоной pellucida яйцеклетки и тестами на связывание сперматозоидов.
Строгие критерии нормальных сперматозоидов появляются только в 3-м издании руководства ВОЗ (WHO, 1992).
В 4-м издании руководства ВОЗ в 1999 году перечислены различные отклонения, но точное описание не приводится. Строгие критерии рекомендованы как основной метод.
В последнем пятом руководстве ВОЗ (WHO, 2010) рекомендуется использовать строгие критерии для идентификации нормального сперматозоида и дается точное определение нормального сперматозоида.
В первом и втором издании ВОЗ использованы либеральные критерии. Норма морфологии в первом издании ВОЗ (1980) указана как 80%, во втором (1987) – 50%.
Количество сперматозоидов с нормальной морфологией в ВОЗ 3 в 1992 году составило 30%, пометкой «Эмпирическое эталонное значение предлагается равным 30% или более…».
В 4-м издании (1999 год) эталонное значение составляло 14% с примечанием «В настоящее время проводятся многоцентровые исследования. Данные программ вспомогательных репродуктивных технологий показывают, что при снижении морфологии сперматозоидов ниже 15% уровень оплодотворения in vitro снижается ». То есть руководство ВОЗ 1999 года даже не включает нормальные значения для морфологии сперматозоидов.
В 5-м издании эталонное значение 4% для процента нормальных форм основано на 5-м процентиле комбинированных данных, полученных в результате недавних публикаций с использованием известных и стандартизированных методологий.
Сдать спермограмму по Крюгеру: +7(495)514-00-11.
Причинами снижения эталонных значений является главным образом введение строгих критериев (и классификация «пограничных сперматозоидов» как аномальных). Другие авторы предположили, что существует реальное снижение нормальных форм из-за негативного воздействия факторов окружающей среды. Исследователи Ariagno et al. в 2011 году провели переоценку анализов за период с 1973 по 1989 год. Они не смогли продемонстрировать истинное снижение морфологии сперматозоидов, несмотря на большую разницу в процентном соотношении нормальных форм тех же пациентов, оцененных после изменения критериев. Однако, эта тема отдельной статьи.
Существуют другие классификации, но они используются только в определенных странах. Например, во Франции чаще используется модифицированная классификация Дэвида.
В этом варианте эталонное значение для процента нормальных форм сначала составляло 30%, но в 2016 году заменено на 23%, а сперматозоиды с «субнормальными» или «пограничными» формами рассматриваются как нормальные.
Нет чёткого определения нормальных форм, классификация основана на описании Мак Леода
Среднее значение в фертильной популяции (разброс 48–98%)
Нет существенных отличий от 1 издания
Четкое определение нормальных сперматозоидов согласно строгим критериям, с четко определенной длиной и шириной головки сперматозоидов и качественными характеристиками
Список различных отклонений от нормы без точного описания
Нет точных данных, мультицентровые исследования показывают 14% при ЭКО
Точное определение нормальных сперматозоидов и различных отклонений
Нижний контрольный предел (нижнее значение пятого процентиля), данные от фертильных мужчин из нескольких исследований
В другом исследовании в 1999 году авторами было показано, что автоматизированная система анализа спермы (IVOS) поддерживает хороший уровень повторяемости и точности. Исследователи подчеркивают, что должен быть сделан равномерный мазок с достаточной концентрацией (5-10 клеток на экран компьютера) и клетки окрашены с оптимальной интенсивностью и достаточным контрастом.
Именно таких образцов добиваемся мы при анализе спермы в нашей лаборатории. Сдать спермограмму по Крюгеру: +7(495)514-00-11.
В 2000-х годах при участии в том числе, доктора Крюгера, вышло несколько интересных публикаций о внедрении системы обучения и контроля качества по оценке морфологии сперматозоидов. Внедрение такой стандартизации значительно повышает качество и межлабораторную повторяемость анализа и в настоящее время проводится также в нашей лаборатории.
Тинус Франс Крюгер (Theunis Frans Kruger) – специалист по репродуктивной медицине. Первые статьи доктора датируются 1985 годом. Они были посвящены сравнению методов вспомогательных репродуктивных технологий.
В настоящее время Т.Ф.Крюгер – председатель Департамента Акушерства и гинекологии и глава Отдела Репродуктивной биологии в Stellenbosch University, Тайгерберг, Южная Африка. Доктор Крюгер в своей профессиональной деятельности занимался изучением ЭКО, инсеминации, суррогатного материнства, стимуляции овуляции, оценке фрагментации ДНК сперматозоидов, окислительной способности спермы, является автором многих книг и пособий.
Достижения Tygerberg Fertility Clinic:
Пишите комментарии и делитесь нашими материалами!
Добрый день. Правильно ли я понял, что вы в своей лаборатории используете IVOS для подсчета морфологии по Крюгеру? Или ручной подсчет?
Здравствуйте, Роман. Используется комплексный подход с измерением размеров сперматозоидов и визуальной оценкой морфологии согласно международным стандартам.
Врач ультразвуковой диагностики, акушер-гинеколог
Врач уролог-андролог, специалист по ультразвуковой диагностике
Лицензия № ЛО-77-01-013791 от 24.01.2017
Центр иммунологии и репродукции © ООО «Лаборатории ЦИР» 2006–2017
Карта сайта Версия для слабовидящих в разработке
Порно Пьяную Отрахали
Ебут Русскую Учительницу
Лесбиянки Порно Трутся Письками
Порно Фото Доктора И Пациэнтки
Телочек Ебут Фото