Диета При Панкреатите Железы Примерное Меню

👉🏻👉🏻👉🏻 ВСЯ ИНФОРМАЦИЯ ДОСТУПНА ЗДЕСЬ ЖМИТЕ 👈🏻👈🏻👈🏻
Лечебная диета при обострении панкреатита поджелудочной железы: организация правильного питания
Лечебная диета при обострении панкреатита поджелудочной железы: организация правильного питания
Наша команда профессионалов работает в соответствии с современными мировыми стандартами диагностики и лечения, чтобы в короткие сроки установить точный диагноз, выбрать оптимальные методы терапии и достичь стойкого лечебного эффекта.
Врачи с мировым опытом! Запишись на приём прямо сейчас и получи скидку 10%
Спасибо за заявку. Мы свяжемся с Вами в ближайшее время.
Чтобы закрепить за собой скидку введите телефон в поле ниже и нажмите на кнопку "Записаться!"
Нажимая на кнопку " Хочу! ", я даю свое согласие на обработку моих персональных данных и принимаю условия соглашения
Панкреатит – серьезная патология поджелудочной железы, требующее комплексного и длительного лечения. И одним из главных составляющих терапии является лечебный рацион питания, без которого положительный эффект практически невозможен.
Диета при панкреатите поджелудочной железы, в период обострения поможет снять основные симптомы болезни и остановить ее развитие, а также предотвратить новые рецидивы.
Течение хронического панкреатита характеризуется сменой этапов обострения и ремиссии. Обострение может возникнуть тогда, когда нарушается система питания и в пищу употребляются запрещенные продукты, когда происходит длительный прием сильных медикаментов и по ряду других причин.
Определить появление обострения хронического панкреатита можно по следующим симптомам:
Болезнь может обостриться сразу после трапезы (особенно вечерней). При появлении данных симптомов необходимо переходить к строгой лечебной диете и начинать прием медикаментов.
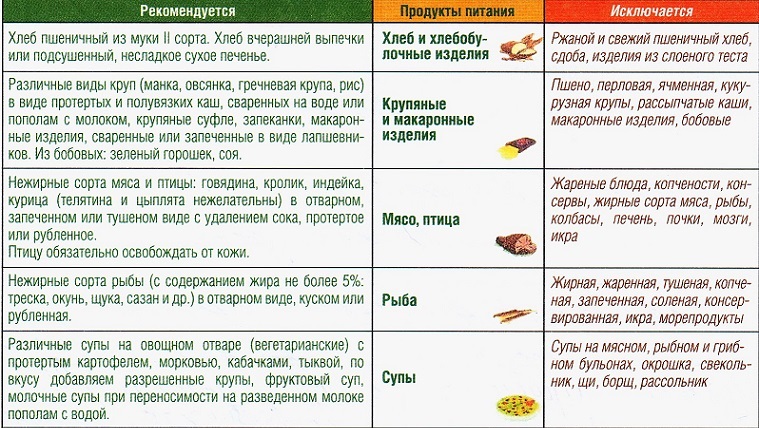
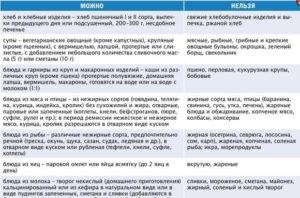
Пища должна быть максимально простой, легкой и щадящей, чтобы уменьшить нагрузку с поджелудочной железы. Продукты не должны содержать жиров животного происхождения, грубых волокон и клетчатки. В самые первые два — три дня начала обострения можно употреблять только чистую негазированную воду (желательно щелочную).
Постепенно количество воды можно увеличивать, а рацион пополнять жидкими блюдами (супами и супами-пюре). Таким образом, щелочь будет понижать концентрацию кислоты в желудке и уменьшит воспаления, а жидкая и полужидкая пища подготовит желудочно-кишечный тракт с переходу на более насыщенное питание.
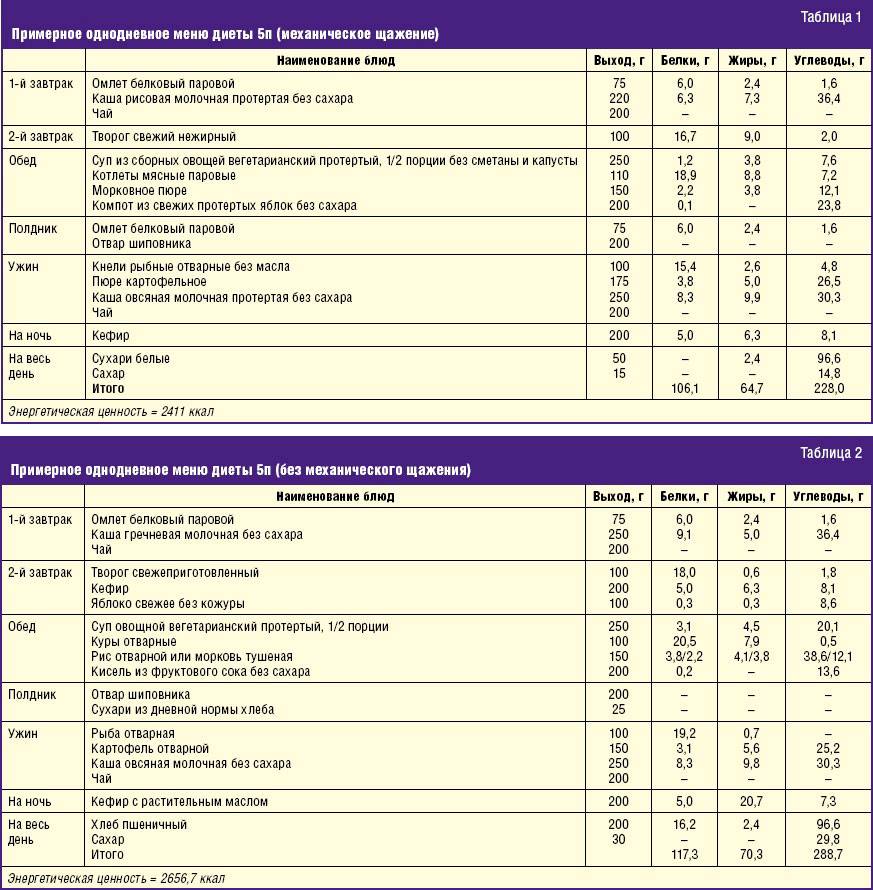
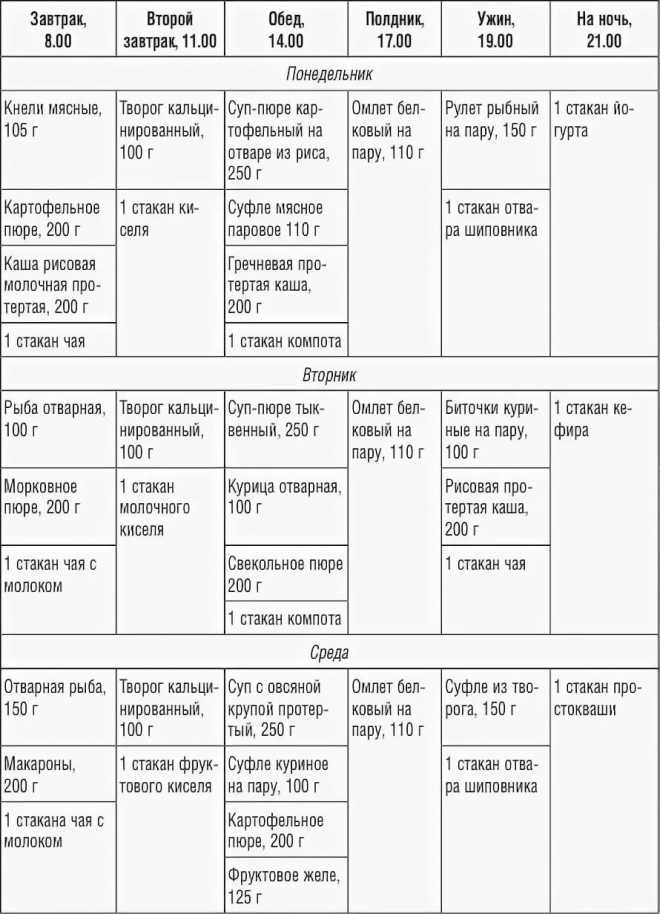
Рацион лечебного питания на этапе лечения обостренного воспаления внутренних органов может включать в себя следующие блюда:
Рекомендуется употреблять измельченные и протертые продукты, важно также тщательно пережевывать пищу, поскольку болезнь может обостряться из-за лишней нагрузки.
Употребление соли и сахара в этот период необходимо как можно сильнее ограничить, также нельзя добавлять в еду перец и другие приправы. Запрещается прием в пищу маринованных, копченых и соленых продуктов, жареное, слишком жирное, фаст-фуд, свежее мучное и алкоголь. От вредных привычек следует отказаться вовсе.
Обострение при хроническом воспалении железы опасно тем, что оставляет рубец по прошествии болезненного периода. При частых появлениях таких рубцов соединительной ткани органа, осуществляющей пищеварительные функции, сохраняется все меньше. Поэтому со временем качество пищеварения серьезно ухудшается.
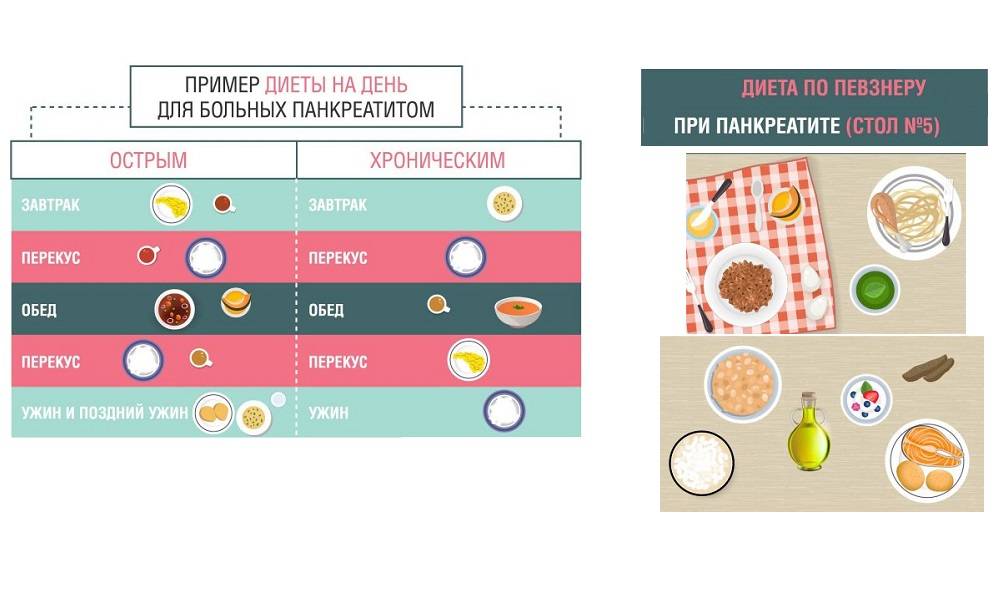
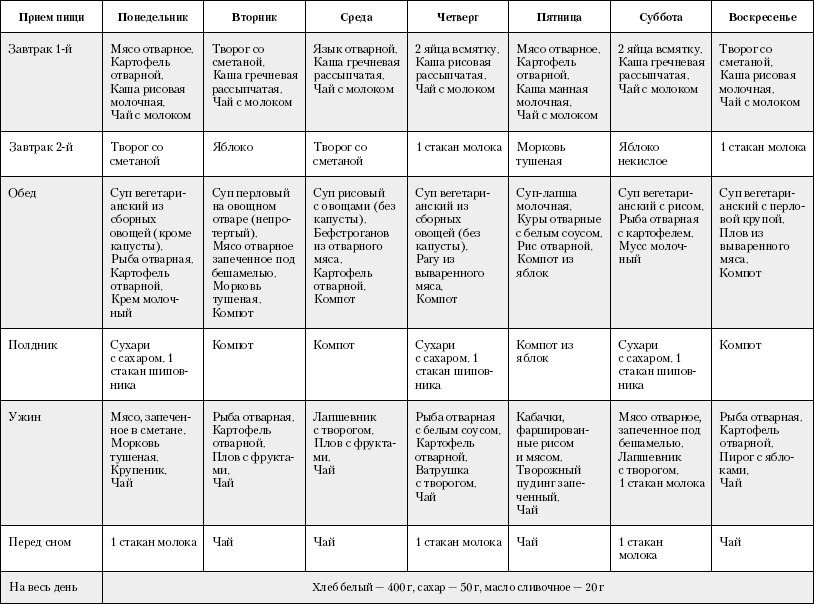
Чтобы замедлить данный процесс и снизить вероятность появления рецидива, также необходимо соблюдать режим диетического питания. Согласно ему, все блюда можно только варить, запекать, готовить в пароварке и мультиварке. Оптимальным в данный период времени будет пяти — или шестикратный прием пищи ежедневно.
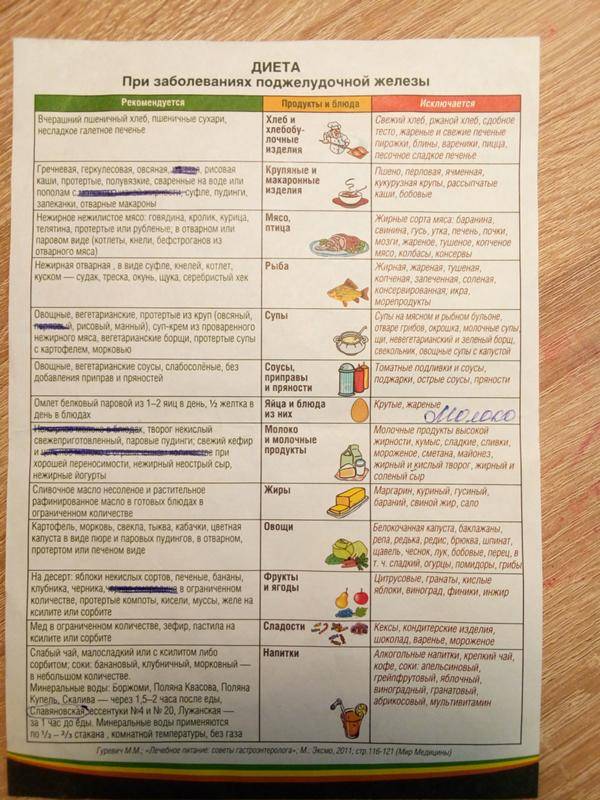
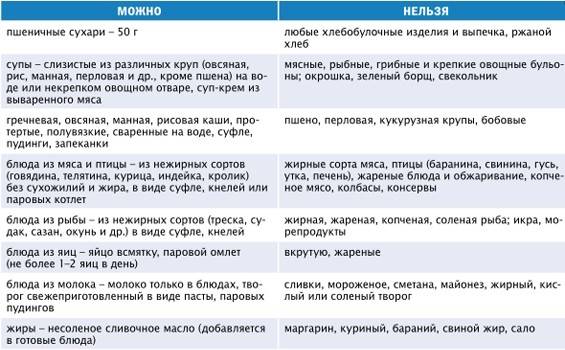
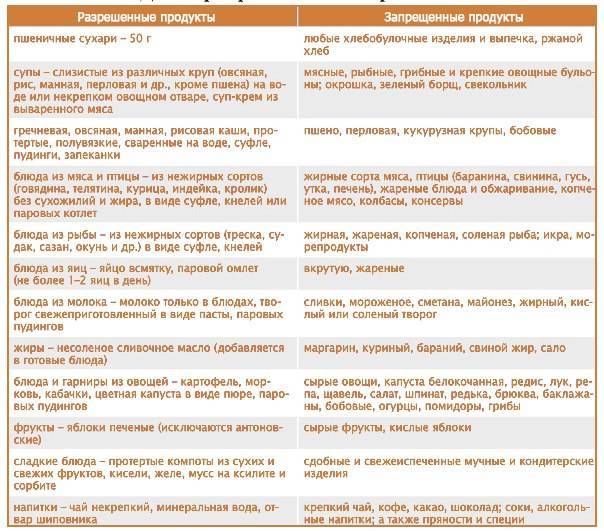
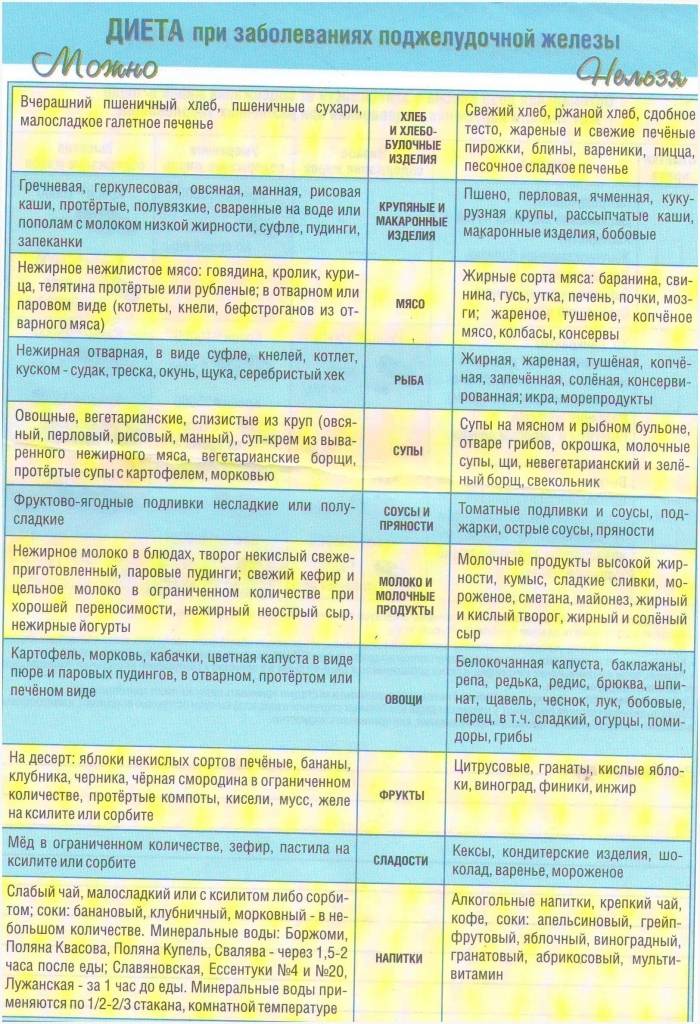
В списке разрешенных продуктов питания при хроническом типе заболевания:
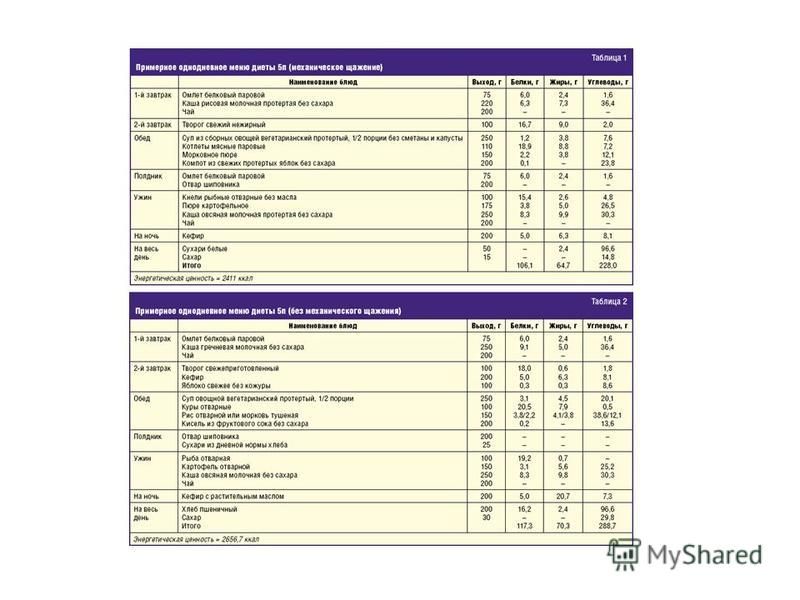
Для определения пищевой ценности продуктов можно воспользоваться таблицей из поваренной книги. Питаться следует небольшими порциями на сто — двести граммов. Последний прием пищи должен происходить не позднее, чем за два — три часа до сна, при этом слишком длинных промежутков допускать нельзя. Оптимальное время между трапезами – три — четыре часа.
Первые два — три дня еда запрещена вообще. Позволяется только пить воду в ограниченных количествах. По прошествии данного периода необходим постепенный переход к диетическим блюдам сроком около недели.
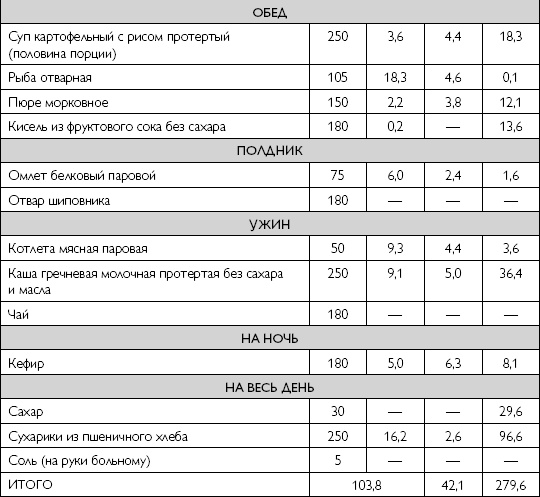
Диета при воспалении поджелудочной железы в период обострения в первый день после голодания может быть таковым:
Любая тяжелая пища (особенно покупная) должна быть исключена из рациона пациента. Кроме того, под запрет попадают полуфабрикаты и фастфуд. Среди основных ограничений также:
Даже диетическая пища при неправильной обработке может попасть под запрет. Добавлять слишком много соли и приправы также запрещено.
Диета для детей мало отличается от разрешенного рациона взрослых при нарушении работы поджелудочной железы. Однако есть и свои нюансы. Так, вместо котлет на пару лучше давать детям пропущенное через мясорубку отварное филе рыбы или курицы, диетическую говядину.
А на завтрак ребенку лучше всего предлагать молочные каши или крупы на воде. При этом нельзя забывать о том, что растущему организму требуется достаточное количество белков, витаминов и минералов в пище.
Особенное внимание следует уделить сладостям. Шоколад, конфеты, кондитерские изделия строго запрещены при лечебном питании. Также нельзя давать детям газированные напитки и покупные соки. Необходимо кормить ребенка по его возрасту и не допускать употребление трудноусвояемой пищи.
Примеры с подробным описанием этапов приготовления можно извлечь из поваренной книги, если использовать в рецептах только разрешенные продукты.
Простая домашняя диетическая колбаса:
Блюда можно сочетать между собой, заменять продукты в них на аналоги и вводить в рацион в период восстановления поджелудочной железы. Однако важно обращать внимание на то, что все сочетаемые продукты должны быть разрешены к употреблению во время болезни, чтобы не обострить ее симптомы и не вызвать усиление воспаления.
г. Екатеринбург
ул. Юлиуса Фучика, 13
Режим работы:
Пн – Пт с 8:00 до 20:00;
Сб, Вс с 9:00 до 17:00
Enable accessibility for visually impaired
Все материалы на сайте имеют информационный характер. Перед применением тех или иных рекомендаций проконсультируйтесь с профильным специалистом. Не рискуйте вашим здоровьем.
( 14 голосов, средняя оценка: 4,86 )
Текст предназначен исключительно для ознакомления. Мы настоятельно призываем не применять диеты, не прибегать к каким-либо лечебным меню и голоданию без присмотра врачей. Рекомендуем к прочтению: " Почему нельзя самостоятельно садиться на диету ".
Будем признательны, если воспользуетесь кнопочками:
Все материалы на сайте имеют информационный характер. Перед применением тех или иных рекомендаций проконсультируйтесь с профильным специалистом. Не рискуйте вашим здоровьем.
С каждым годом количество людей трудоспособного возраста, страдающих от панкреатита, увеличивается. Многие пациенты легкомысленно относятся к лечению данного заболевания и не обращаются за медицинской помощью. Главным способом борьбы с панкреатитом считается правильная диета и здоровый образ жизни. Каждая стадия болезни предусматривает режим с четкими рекомендациями и запретами, от которых ни при каких обстоятельствах не стоит отходить. Несмотря на строгие ограничения, с панкреатитом можно прожить долгую счастливую жизнь.
Протекание панкреатита возможно в нескольких формах.
Острая. Развитие острого панкреатита происходит стремительно и внезапно. Пациенты не обращают внимания на легкое покалывание в боку, но уже через пару дней не встают с постели из-за резких болей и прочих четко выраженных симптомов. Острый панкреатит может завершиться полным выздоровлением, развитием хронического панкреатита или смертью пациента от осложнений.
Хроническая. На протяжении длительного времени пациент живет периодами обострений и улучшения состояния здоровья (ремиссий). Медицина бессильна в борьбе с заболеванием, полного излечения хронического панкреатита добиться невозможно. Состояние стойкой ремиссии – это цель для больных, поскольку воспаление может не беспокоить годами. Пожизненно при панкреатите диета назначается всем больным хроническим панкреатитом.
Отдельной формой можно выделить острый рецидивирующий панкреатит. Данный тип заболевания по симптоматике напоминает хронический панкреатит, однако рецидив проявляется повторно менее чем через 6 месяцев. Если похожие симптомы возникают спустя полгода, это признаки хронического воспаления.
Нарушение работы поджелудочной железы происходит за счет повреждения тканей органа. Панкреатический сок поджелудочной состоит из трипсина, липазы и прочих пищеварительных ферментов, которые с легкостью расщепляют поступающие в организм белки, жиры и углеводы.
В случаях, когда панкреатический сок не попадает в кишечник, он действует внутри железы, развивается процесс «самопереваривания». Ферменты расщепляют свои же ткани. Под их воздействием умирает часть клеток, остальные оказывают сопротивление, начинается воспаление поджелудочной железы.
Отток панкреатического сока нарушается под влиянием следующих факторов:
В тех случаях, когда при первой атаке острого панкреатита, пациенту не предоставили необходимую медицинскую помощь, воспаление переходит в хроническую форму. Одновременное нарушение работы поджелудочной железы и желчевыводящих путей ведет к холецистопанкреатиту и дальнейшему развитию перитонита.
Система питания не предусматривает употребление тяжелой и жирной пищи. Диета при панкреатите, которую прописывает доктор, основывается на принципах правильного питания. Пациентам рекомендовано питаться маленькими порциями 5 раз в день. Из рациона навсегда придется исключить вредные для здоровья продукты. При заболеваниях поджелудочной железы необходимо кушать преимущественно белковую пищу, а употребление жиров и углеводов лучше свести до минимума.
Соблюдение диеты без срывов возможно при составлении меню на неделю вперед. Составляя рацион, учитываете следующие рекомендации:
Намного сложнее выдержать такую диету сладкоежкам, ведь им нельзя употреблять любимые конфеты, торты и печенье.
Острым панкреатитом называют воспаление поджелудочной железы, развивающееся под влиянием различных факторов. Данная форма заболевания нуждается во врачебном контроле. Согласно статистике, от диагноза «острый панкреатит» умирает 40% пациентов. Болезнь опасная, поскольку развивается настолько стремительно, что избежать осложнений почти невозможно. Правильно подобранная терапия и своевременная медицинская помощь предотвращают нежелательные последствия и ведут к полному излечению пациента.
Лечение панкреатита основывается на строгой диете, которую ни в коем случае нельзя нарушать, особенно после оперативного лечения панкреатита. Придерживаться прописанных рекомендаций нужно всю жизнь, поскольку только правильное питание может уберечь больного от рецидивов заболевания. Диета при остром панкреатите отличается чрезмерной строгостью и последовательностью.
В первые два дня после проявления заболевания пациент воздерживается от пищи (голодная диета). Для поддержания организма элементы, витамины и минералы вводятся внутривенно в виде специальных растворов. После снятия острых болевых признаков в рацион добавляется жидкая пища. Лечащий доктор, анализируя состояние больного, указывает, сколько соблюдать диету.
При снижении активности панкреатита в меню больного добавляют каши, пюре, кисели. Блюда подаются в измельченном виде: перетертом на терке или дробленном блендером. Диета на неделю со столь строгими ограничениями улучшает состояние пациента, и снимает воспаление поджелудочной железы. Когда состояние больного стабилизируется, постепенно в рацион добавляется кефир, компот, творог, омлет. Пища на протяжении 2 месяцев продолжает готовиться на пару, а продукты поддаются после термической обработки.
Спустя время, если позволяет состояние здоровья, разрешается употреблять хлебобулочные изделия, рыбу, нежирное мясо. После острого панкреатита пациенту придется перестраивать меню и режим в соответствии с принципами правильного питания:
При остром панкреатите пациентам стоит навсегда забыть о жирных блюдах, острых приправах, копченостях, кислых фруктах и овощах.
Выбирая продукты для меню, больным острым панкреатитом необходимо тщательно изучать этикетки, чтобы избежать употребления консерваторов, красителей, ароматизаторов, стабилизаторов.
При возникновении сомнений относительно полезных свойств продукта, лучше не включать его в рацион.
Любое хроническое заболевание на протяжении длительного времени может не беспокоить больного, однако наступают периоды, когда ремиссии сменяются острыми приступами. 50% обострений выпадает на так названое межсезонье «весна-осень». Причиной приступов становится нарушение диеты и употребление спиртных напитков. Алкоголь – главный враг для пациентов, страдающих от заболеваний поджелудочной железы.
Первые дни после острого болевого приступа больной голодает, разрешается пить только воду. В дальнейшем лечащий доктор назначает специальную диету, обычно это Диета 1 (стол №1). Меню формируется преимущественно на белковых продуктах: нежирные виды мяса, рыба, творог 0% жирности и т.д. Питаться следует вареными и паровыми блюдами 8 раз в день. Объем одной порции – 250 г (одна горсть).
В стадии обострения больному не разрешается трое суток употреблять пищу, в остальных случаях позволяются жидкие измельченные блюда. При тяжелых приступах больного следует немедленно госпитализировать, назначить необходимое лечение и применить парентеральное питание.
В периоды обострений легкой и средней тяжести пациентам рекомендовано пить отвар шиповника, но не более 50 мл в час.
Воспаление поджелудочной железы в большей степени провоцируют углеводы, их количество стоит снизить до минимума. За один раз можно употреблять 3 столовых ложки жидкой каши, овощного пюре или постного супа. Кушать нужно минимум 5 раз в день. В течение двух недель порции увеличиваются на 40 г. в день. Через пару недель размер одной порции составит 250 г.
Список продуктов разрешенных при хроническом панкреатите предусматривается диетой №1, №5п. Согласно рекомендациям врача, рацион пополняется новыми продуктами. При этом внимание стоит уделять собственным ощущениям и реакциям организма. Первый болевой симптом является сигналом для отказа от «тяжелого продукта»
Диета при хроническом панкреатите помогает устранить обострение хронической формы заболевания.
Главное правило – поджелудочная железа должна отдыхать от тяжелой пищи.
В период ремиссии пациент чувствует облегчение и не испытывает болевых ощущений. Отличное самочувствие больного позволяет расширить ассортимент разрешенных продуктов. Однако расслабляться тоже не стоит, поскольку поджелудочная железа все еще может негативно откликнуться на некоторые продукты.
За основу питания на стадии ремиссии следует взять Диету №5, добавляя в нее большее количество легкоусвояемых белков и витаминов:
Пациенты, страдающие от панкреатита, ведут активный образ жизни. Им следует продумывать меню на каждый день. Идеальным вариантом считаются горячие обеды (суп, уха, борщ) и легкие перекусы (йогурт, банан). Находясь на корпоративах, вечеринках, не стесняйтесь уточнять состав предлагаемых блюд. Не употребляйте незнакомые деликатесы, чтобы не нарушать диету и не провоцировать обострения.
От хронического панкреатита страдает много женщин детородного возраста, поэтому к беременности и родам необходимо отнестись со всей ответственностью.
Поджелудочная железа не является помехой для зачатия ребенка и не оказывает негативное влияние на его внутриутробное развитие.
Проблемы возникают при острой форме заболевания или в момент приступов хронического панкреатита. В таких случаях назначается медикаментозное лечение и строгая диета, из-за чего ребенок может недополучить количество витаминов и элементов, необходимых для его жизнедеятельности.
Пациенткам с панкреатитом должны регулярно наблюдаться у специалиста и планировать беременность в момент полной ремиссии заболевания. В период обострения панкреатита о зачатии ребенка лучше даже не думать по следующим причинам:
Планировать беременность лучше с первичной консультации гинеколога и лечащего врача, которые назначат пройти анализы, отображающие готовность организма к вынашиванию малыша и родам. Заблаговременно подберите квалифицированных специалистов, опыт которых позволяет курировать беременных женщин с панкреатитом.
Обострение панкреатита имеет такие же признаки, как и токсикоз: рвота, тошнота, температура, боли живота. Ни в коем случае не стоит терпеть эти симптомы. При наличии хотя бы одного из них, необходимо обратиться к врачу и рассказать о своих проблемах.
Не стоит заниматься самолечением, ведь от этого зависит не только жизнь матери, но и ребенка. Лечение народными средствами надо также оставить до лучших времен, чтобы не рисковать здоровьем малыша.
Протекание беременности у женщин с панкреатитом зависит от количества обострений и их серьезности. Будущие мамы страдают от токсикоза в первый и второй триместр, однако остаток беременности проходит без осложнений. При крайне тяжелых приступах, если существует угроза жизни матери, применяется прерывание беременности.
Хронический панкреатит не является причиной назначения кесарева сечения, женщина в силах самостоятельно родить здорового малыша.
Для женщины, страдающей от панкреатита, беременность не становится поводом для ослабевания ограничений в питании. Наоборот, соблюдение диеты в этот период должно находиться под четким контролем, чтобы избежать воспаления поджелудочной железы. Беременным желательно придерживаться следующих рекомендаций:
Панкреатит у беременных не является приговором, женщина может родить здорового ребенка. Для этого необходимо тщательно следовать предписаниям доктора и внимательно следить за самочувствием.
Как ни странно, но дети тоже могут болеть панкреатитом. На поджелудочную железу малыша не оказывают давление алкогольные напитки, неправильное питание, тогда что может спровоцировать развитие этого «взрослого» заболевания?
В детском возрасте панкреатит протекает в трех формах: острая, хроническая и реактивная.
Острый панкреатит у малышей проявляется, так же как у взрослых, из-за нарушения оттока панкреатического сока. На отток сока влияют:
Не только самопереваривание провоцирует развитие панкреатита у детей, причинами проявления заболевания также бывают:
Острый панкреатит проявляется в виде болей (болевые приступы) в левом боку живота или по центру. Дети не могут определить характер болевых ощущений, поэтому возникает множество проблем с правильным диагнозом. После приступа возможна рвота, головокружение, слабость и обморок. Из-за сильного токсичного влияния на организм у малыша могут начаться галлюцинации. Необходимо также обращать внимание на цвет кожи (становится слегка желтоватой), язык (на нем появляется белый налет). Воспалительный процесс провоцирует повышение температуры тела малыша.
Проблематично проходит диагностирование острого панкреатита у грудничков и деток в возрасте до двух лет. Они еще не могут самостоятельно рассказать о характере боли. Зачастую малыши плачут, кричат и сжимаются в «клубочек». Возможна рвота, температура, понос.
Обязательно ребенка нужно показать детскому врачу, поскольку симптомы могут свидетельствовать о развитии других заболеваний.
У деток хронический панкреатит проявляется редко и возникает только после запущенной острой формы или после реактивного воспаления поджелудочной железы. Причиной хронического панкреатита выступает отсутствие лечения и аномальная гибель клеток поджелудочной железы после тяжелой формы острого панкреатита.
Детская поджелудочная железа активно реагирует на любые проявления патологических процессов воспалением и отечностью. На смену отекам приходит снижение деятельности ферментов пищеварения. Подобное явление называют реактивным панкреатитом. Причиной развития данной формы заболевания считаются:
Хроническая форма у деток развивается точно так же, как и у взрослых пациентов: боли в животе при нарушении диеты при панкреатите, тошнота после употребления острой, жирной
Диета при панкреатите поджелудочной железы : меню на неделю, что можно...
Лечебная диета при обострении панкреатита поджелудочной железы ...
Диета при панкреатите поджелудочной железы | Food and Health
Диета при хроническом панкреатите : правила питания при обострении
Диета при панкреатите ᐈ Меню на каждый день при панкреатите
Лишний Вес Полные
Виды Лишнего Веса
Эутирокс И Лишний Вес
Диета При Панкреатите Железы Примерное Меню







.gif)