Диета Для Больных Панкреатитом Меню

🛑 👉🏻👉🏻👉🏻 ИНФОРМАЦИЯ ДОСТУПНА ЗДЕСЬ ЖМИТЕ 👈🏻👈🏻👈🏻
a Москва, Хорошевское шоссе, д. 21-а
a support@gastrocure.org
Автор:
Морозова Людмила Васильевна
Обновлено: 29.12.2018
18213
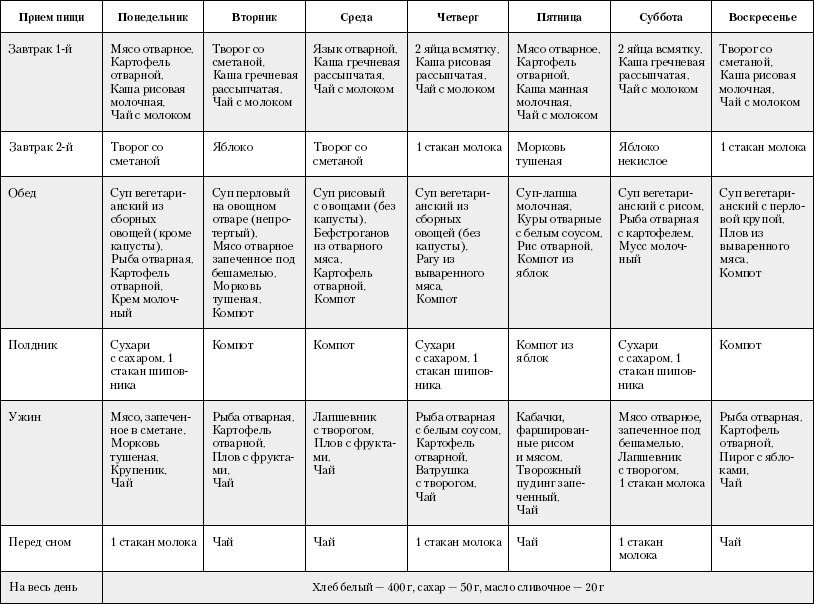
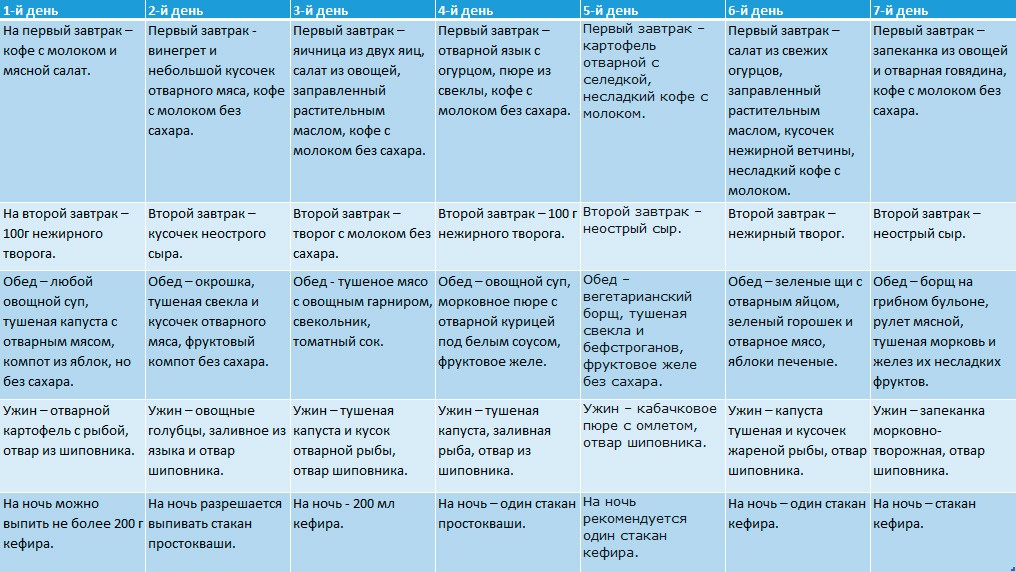
Примерное меню при панкреатите поджелудочной железы
Мускулы нашего пищеварительного мешка настолько крепкие, что мы спокойно можем есть в разных положениях, и даже стоя на голове – пища все равно попадет, куда нужно.
Проводит эндоскопическую диагностику патологий желудочно-кишечного тракта. Делает заключения на основании результатов осмотра, а также проводит лечебные манипуляции при гастритах, язвах и других нарушениях в ЖКТ. Другие авторы
Если Вы уйдете, не написав комментария, одним грустным автором станет больше…
Овен
Мужчины-Овны - истинные ценители женской красоты, которые, прежде всего, смотрят на внешность дамы. Но и не каждая красотка может завоевать внимание представителя огненного…
Опасность «кладезя витаминов»
Как правило, одним из основных аргументов о пользе является положительное воздействие для пищеварения. Там много клетчатки, которая стимулирует ЖКТ, дает…
Цель эксперимента
В рамках эксперимента участников погружали под общий наркоз и брали пробы из разных участков желудка, толстого и тонкого кишечника.
По результатам исследования, бифидо-…
С-реактивный белок и интерлейкин
Специалисты из Лондонского университетского колледжа, возглавляемые профессором Эриком Бруннером, вели наблюдение за здоровьем 6223 взрослых испытуемых.…
Мы используем cookies для предоставления вам лучшего сервиса. Продолжая использовать сайт, вы соглашаетесь на использование файлов cookie.
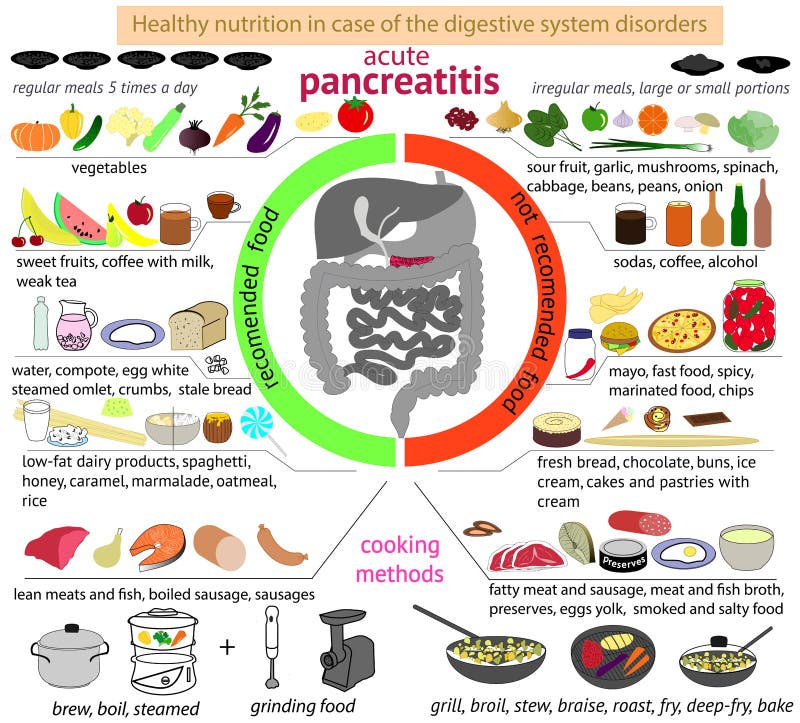
Панкреатит - это достаточно распространенное заболевание. Отличительной чертой этого заболевания является острая боль в области желудка, а также нарушение качественной работы поджелудочной.
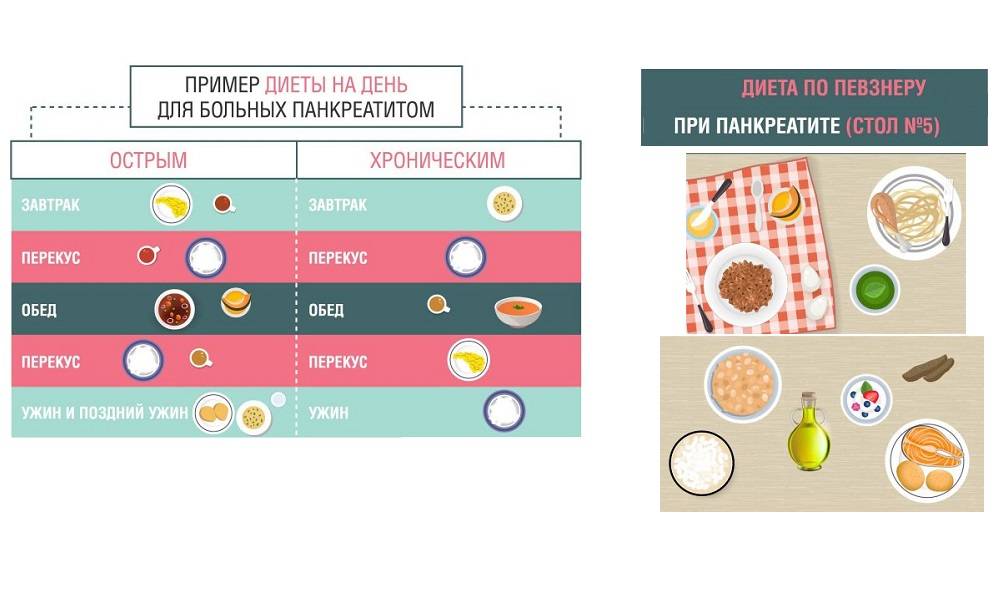
Для лечения данного недуга была разработана специальная диета (лечебная). Она содержит только специальное подобранное меню и разрешенные продукты питания. Именно они не нанесут никакого вреда пораженному организму. Как выглядит примерное меню на неделю?
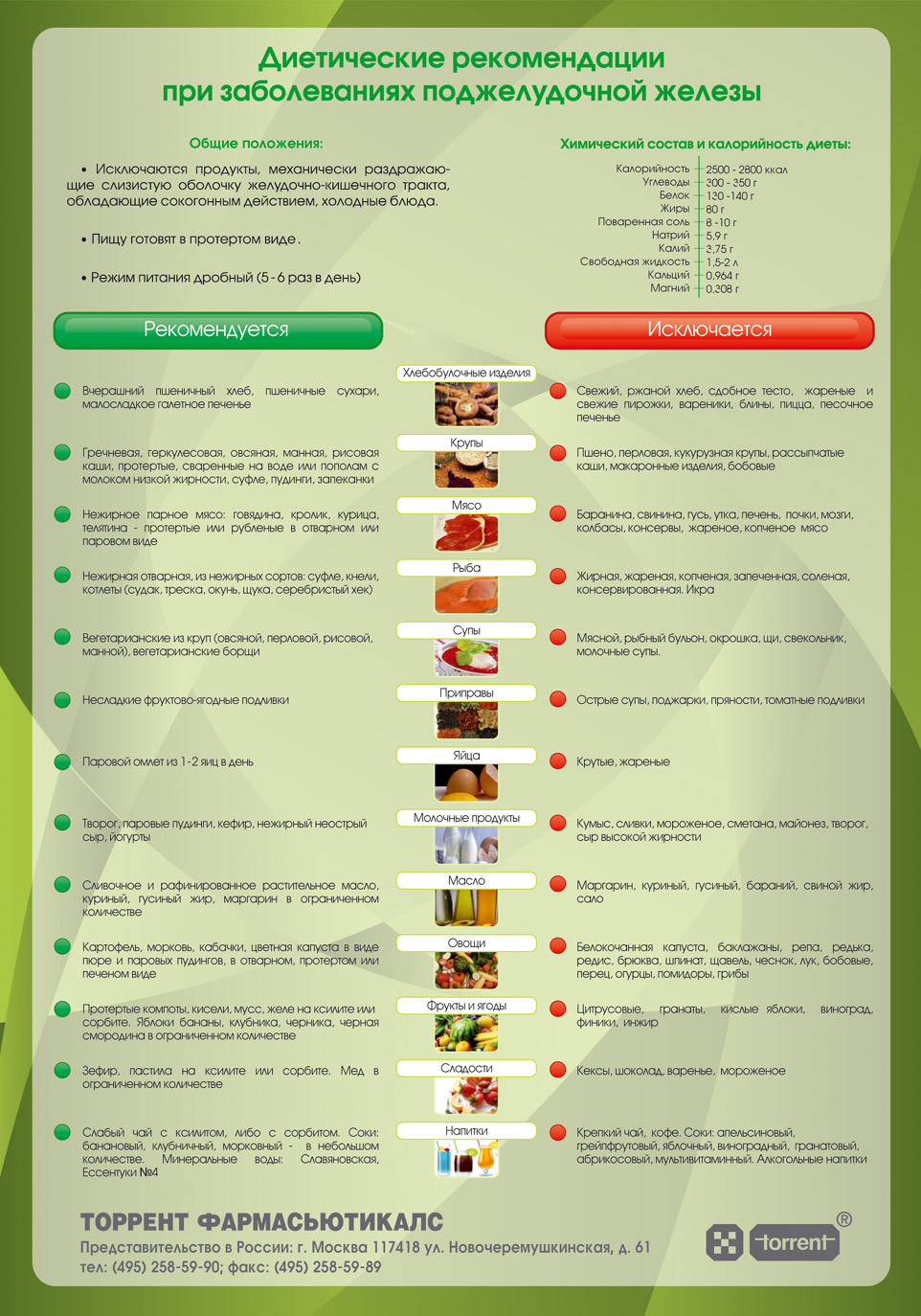
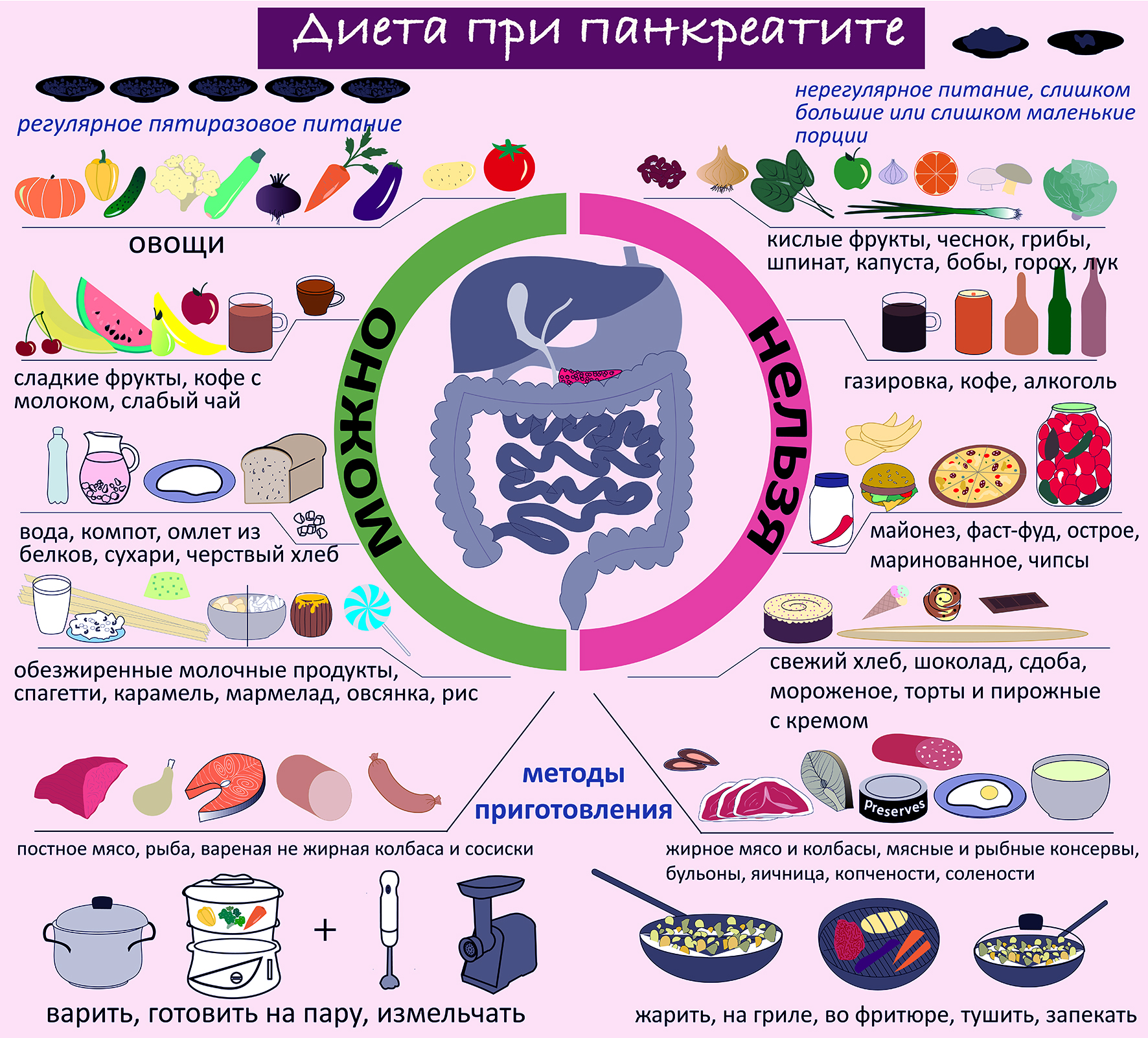
При таком заболевании, как панкреатит назначается щадящая диета, которая полностью исключает употребление спиртных напитков, сладкую, жирную, жаренную пищу, а также продукты, содержащие грубую клетчатку, простые углеводы, экстрактивные вещества. Диетологи рекомендуют принимать пищу до 6 раз в сутки, размер порции должен быть небольшим, чтобы она лучше усваивалась и не перегружала поджелудочную.
Пищу следует готовить на пару, варить или же тушить, в редких случаях можно запекать. Перед употреблением ее обязательно нужно остужать до температуры в 30 градусов. В таком случае вы сможете избежать раздражения желудка.
Соль в рационе должна использоваться в минимальном количестве, а если получится, то вовсе исключить ее, пока работа органа не придет в норму. В качестве основных продуктов используется рыба, мясо, а также молочные продукты. Энергетическая ценность меню в сутки ни в коем случае не должна превышать 1800 ккал.
Свое предпочтение лучше всего отдавать жидкой или же полужидкой пище, например, супам, пюре, кашам и т.д. Строгую диету при заболевании поджелудочной необходимо соблюдать около 3 недель после купирования приступа. После этого меню постоянно может расширяться, пока вы не вернетесь к привычному питанию.
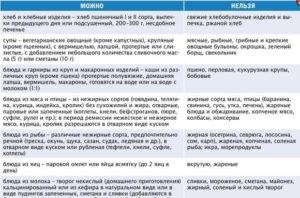
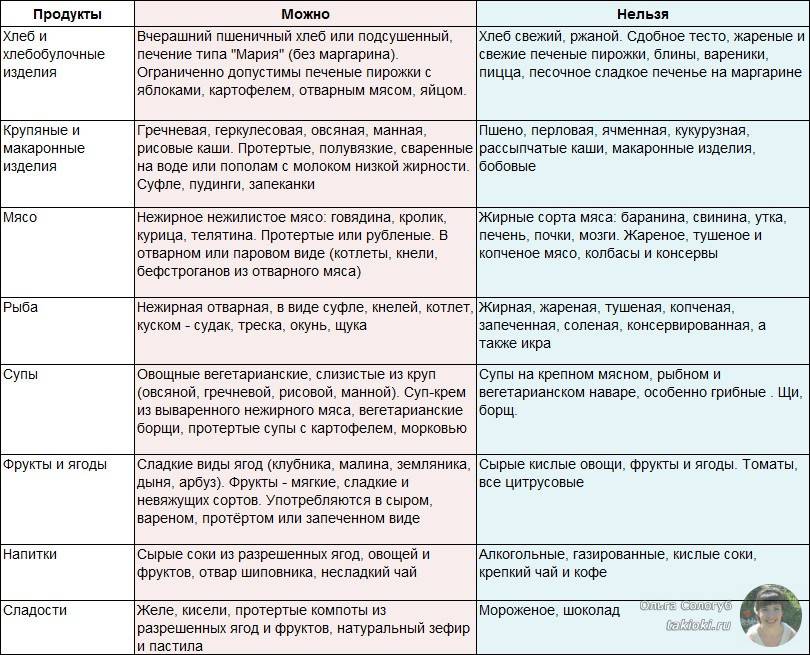
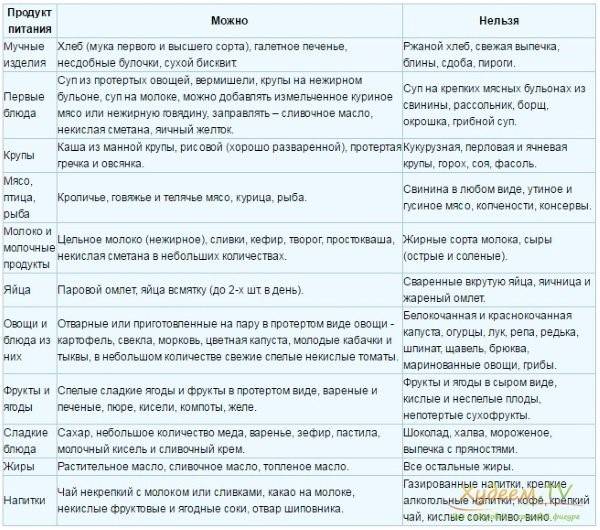
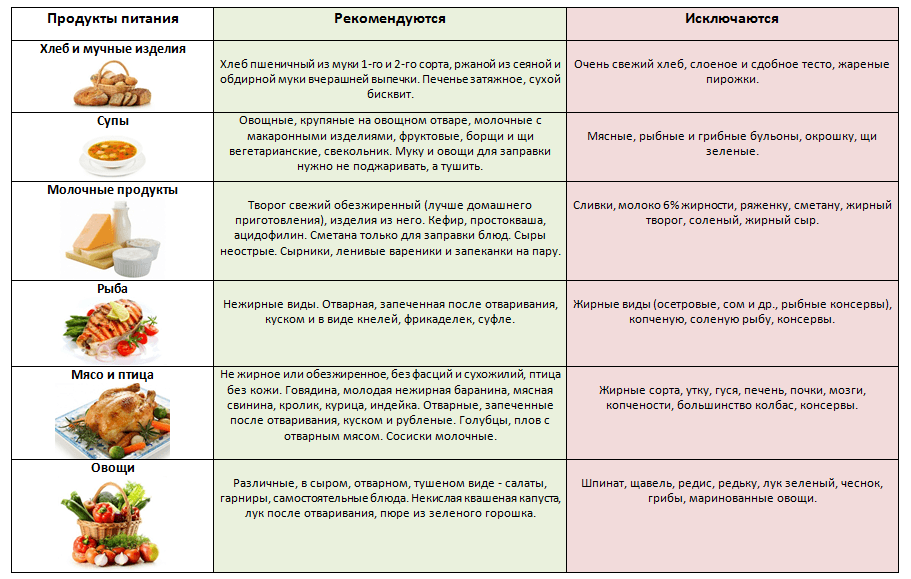
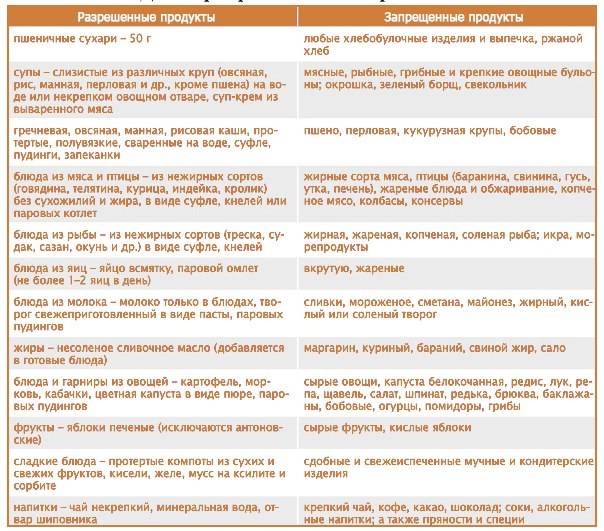
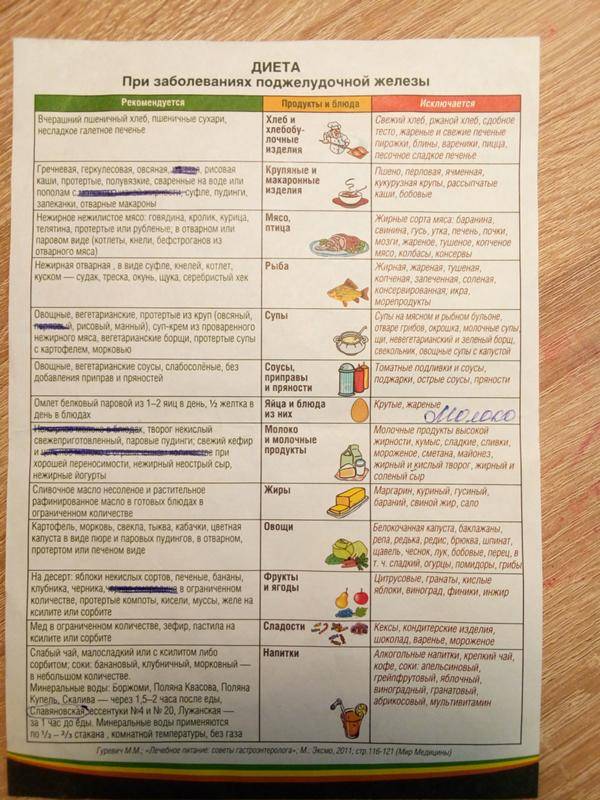
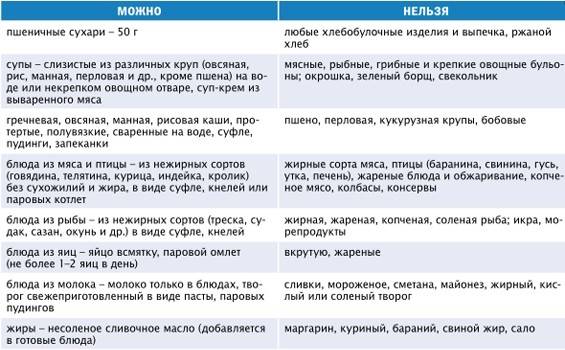
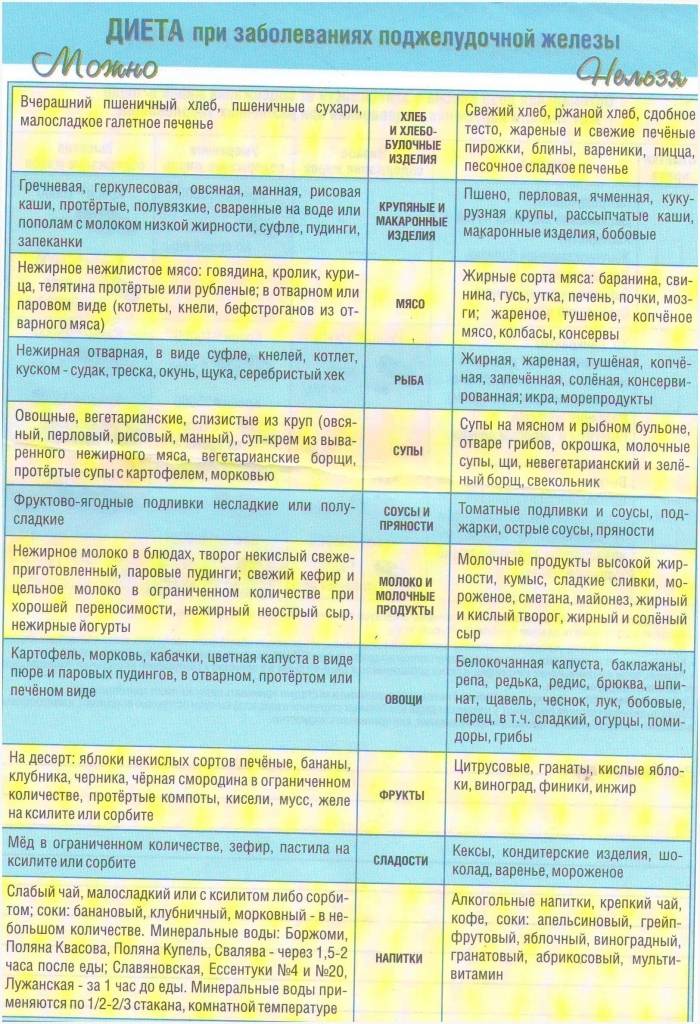
При диете допускается употребление крупяных, овощных супов, вареных/свежих овощей, подсушенного хлеба, мяса, вареных яиц, птицы и рыбу (допускается только нежирные сорта), кисломолочных продуктов, некислых ягод и фруктов, изделий из муки, сливочного/растительного масло, натуральных киселей, свежих соков и компотов.
Ни в коем случае не стоит забывать про воду. В день рекомендуется употреблять до 2 литров чистой воды. Она восстановит баланс и наладит работу кишечника.
В период обострения заболевания следует свести к минимуму употребление газированной воды или же полностью исключить ее. Кроме того, под запретом также находятся консервы, крепкие бульоны, фаст-фуд, копченые/острые продукты, булочки, какао, кислые ягоды и фрукты, маринады, кофе, пироги, яйца, приготовленные в виде яичницы или же всмятку, жирные сора мяса, рыбы.
Существует ряд правил, которые необходимо соблюдать:
Правила диеты при остром течении заболевания аналогичны хроническому варианту . При хроническом течении болезни голодание длится несколько дней (до).
Меню расписывается на срок в зависимости от вида заболевания: при остром течении панкреатита - на срок до 9 месяцев, при хроническом - на несколько лет. При этом из меню в обязательном порядке исключается алкоголь (даже в мизирных количествах), приправы и копченочсти. Шоколад, а также иная сладкая пища также находится под запретом (из сладкого можно только небольшой кусочек зефира или одну ложечку желе).
Меню подбирается с учетом особенностей организма пациента, при этом оно должно содержать все полезные для организма вещества.
Перечислим список продуктов, который разрешено включать в рацион:
Видео на тему: Как перейти на здоровое питание людям, страдающим панкреатитом?
В первый день лучше всего вовсе отказаться от приема пищи. На протяжении всего дня употребляется только вода. Если же острая боль не тревожит пациента, то примерное меню может выглядеть таким образом, как:
Если же панкреатит проявляется безболезненно, то на завтрак можно приготовить любую кашу (манную, овсяную или же гречневую).
После того, как симптоматика заболевания затухает, то можно свое меню разнообразить.
Несоблюдение диеты грозит пациенту серьезными последствиями. В качестве осложнений при панкреатите могут развиваться такие заболевания, как:
При панкреатите придется пересмотреть свое питание. Для приготовления можно использовать определенный ряд продуктов, а блюда должны получаться не жирными, не сильно солеными, не жареными, не сладкими. Но тем не менее, при этом заболевании можно жить полноценной жизнью. Рассмотрим несколько рецептов приготовления блюд.
Панкреатит - это заболевание, при котором диета играет основную роль. При строгом соблюдении рекомендаций врача и правильном питании можно жить полноценной жизнью.
Видео на тему: Панкреатит - эффективное лечение + диета. Лечение поджелудочной железы без лекарств или лекарствами.
Внимание! Информация на сайте опубликована для ознакомительных целей и не является инструкцией к применению для самолечения. Проконсультируйтесь с вашим лечащим врачом!
Контент на сайте ознакомит Вас с основными причинами и симптомами заболеваний желудочно-кишечного тракта. Также поможет понять, насколько важна ранняя диагностика, профилактика и лечение патологий.
Вопросы и предложения: support@gastrocure.org
Адрес редакции: Москва, Хорошевское шоссе, д. 21-а
2015-2021 GastroCure.net | Информационный справочник о заболеваниях ЖКТ и методах их лечения. Копирование информации без согласия владельца сайта и указания активной ссылки на первоисточник запрещено.
Автор-составитель: Владимир Конев - врач, медицинский журналист
Специальность:
Эпидемиология, Гигиена, Инфекционные заболевания
подробнее
Обратите внимание!
Информация о диетах на сайте является справочно-обобщающей, собранной из общедоступных источников и не может служить основанием для принятия решения об их использовании. Перед применением диеты обязательно проконсультируйтесь с врачом-диетологом.
Заболевание поджелудочной железы воспалительного характера называется панкреатит . Железа выполняет секреторные функции: вырабатывает инсулин , липокаин и глюкагон , а участие в пищеварении заключается в секреции панкреатического сока. Причины поражения ее многообразны: токсическое отравление, травмы, обструкция панкреатического протока, сосудистые нарушения, заболевания желчного пузыря и протоков, воздействие лекарственных средств, инфекционные и паразитарные заболевания.
Различают острый и хронический панкреатит. Острый панкреатит связан с ферментным самоперевариванием (аутолизом) поджелудочной железы и в тяжелых случаях наблюдается некроз тканей железы и близлежащих органов. Часто развивается при приеме лекарственных препаратов ( метилдопа , Азатиоприн , 5-аминосалицилаты , тетрациклины , Фуросемид , Циметидин , Метронидазол ). В половине случаев причиной его развития является ЖКБ, а часть — связана со злоупотреблением алкоголем.
Хронический панкреатит — длительно текущее и прогрессирующее заболевание, склонное к обострениям. Различают несколько его клинических форм:
Изменения ткани при хроническом панкреатите носят стойкий характер, прогрессируют и приводят к экзокринной недостаточности. В начальной стадии патологический процесс носит ограниченный характер, а по мере развития заболевания поражается вся железа.
Основными симптомами острого панкреатита являются сильная боль в животе разной локализации ( в правом или левом подреберье, подложечной области, опоясывающая), отрыжка, сухость во рту, сильная рвота, тошнота, повышение температуры. Симптомы зависят от степени поражения железы. Так, легкая степень сопровождается однократной рвотой, умеренными болями и относительно удовлетворительным состоянием больного. При тяжелой степени поражения (распространенный некроз железы) выражен симптом интоксикации , больного беспокоят сильные боли и мучительная рвота, нередко появляется желтуха и перитонит . Общее состояние больных тяжелое.
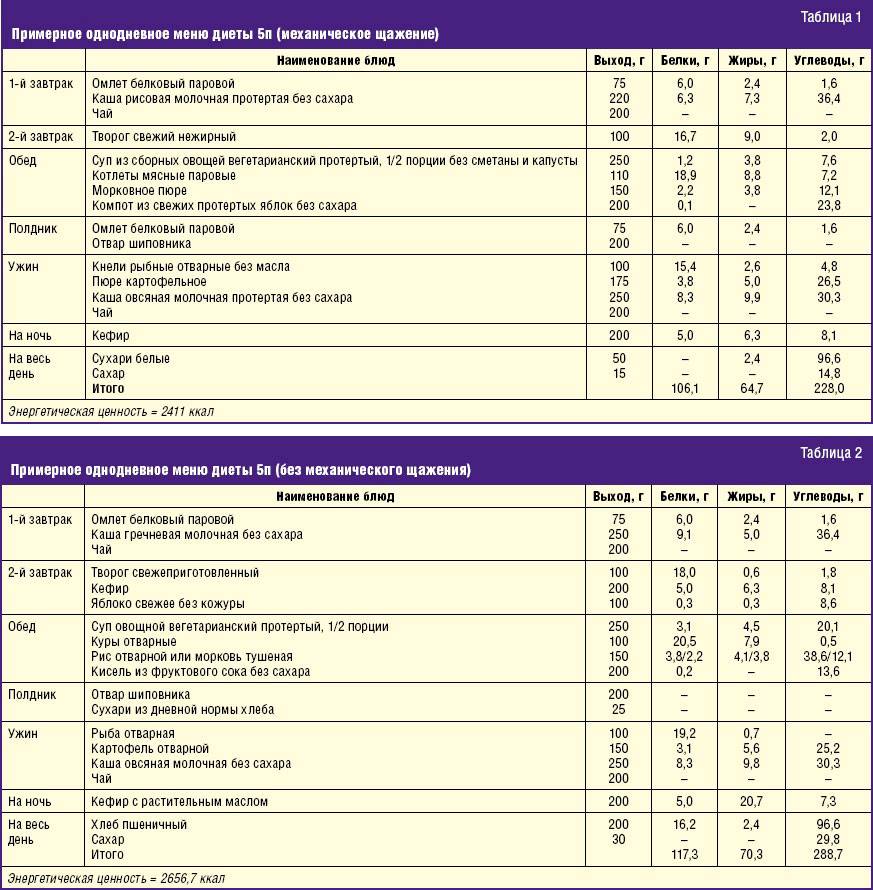
Лечение диетой при симптомах панкреатита играет большую роль во всех периодах заболевания. Пациентам с тяжелой формой проводится инфузионная терапия и кормление через зонд смесями для энтерального питания. В лечебном питании больных легкой и средней тяжести важна этапность — постепенный переход от голода к физиологически полноценной диете (номер лечебной Диеты 5П ).
В острый период правильное питание подавляет гиперферментацию железы и способствует уменьшению стаза в протоках и желудочной секреции. Диета при воспалении поджелудочной железы при хроническом течении помогает улучшить функцию железы, восстановить нарушения питания и предотвратить рецидивы.
При острой форме заболевания отмечается интенсивный болевой синдром, ферментемия (повышен уровень ферментов железы в крови) и амилазурия (в моче).
Основная цель — прекратить выработку панкреатического сока, что достигается отказом от приема любой пищи и строгим постельным режимом. Нежелательно даже воздействие вида и запаха пищи на больного.
Основными принципами питания в этот период являются:
В первые дни разрешается питье: щелочная минеральная вода ( Боржоми , Смирновская , Ессентуки №17 ), отвар шиповника, кипяченая вода, некрепкий чай. Их нужно принимать комнатной температуры и маленькими порциями. Длительность голодания обычно составляет 1-3 дня, что зависит от состояния больного. Есть несколько мнений относительно характера голодания. Одни считают, что необходимо исключить и употребление жидкости. Другие склонны к тому, что больной должен употреблять 1,5-2 литра жидкости.
Дальнейшее питание зависит от состояния больного, и последовательно назначаются два варианта диеты.
Первый вариант — показан после острого панкреатита и при выраженном обострении хронического. Этот вариант диеты рекомендуется после голодных дней (обычно с третьего дня), поскольку она создает максимальный покой железе и устраняет болевой синдром.
После приступа необходимы частые приемы пищи (до 8 раз) и очень маленькими порциями, начиная с 50-100 г. Первое время назначается низкокалорийное питание (жиров 50 г, белков 60 г). Оно не соответствует физиологическим нормам, поэтому рекомендуется сроком до 4-7 дней.
Рацион составляют вареные продукты, имеющие полужидкую консистенцию, и только к 6-му дню разрешается употребление полувязкой пищи. Углеводная пища меньше всего стимулирует панкреатическую секрецию, поэтому она рекомендована сразу после голода. Если расписывать по дням, то в первый и второй день можно:
Через 2 дня к углеводной пище постепенно вводят белковые продукты:
При уменьшении боли и улучшении переваривания пищи диета расширяется и назначается ее второй вариант (ее применяют также при не резком обострении хронического панкреатита). После острого панкреатита больной должен быть на диетическом питании 6-12 месяцев. Все блюда готовятся в отварном или паровом виде, сначала протираются, а несколько позже — просто измельчаются. Поскольку сохраняются принципы щажения, пища не вызывает чрезмерной стимуляции органа.
У взрослых заболевание приобретает хронический характер, а это значит, что питанию должно уделяться должное внимание, поскольку оно способно предотвратить обострения. Каждое обострение влечет за собой замещение нормально функционирующей ткани железы фиброзной. Поэтому с годами у больного развивается недостаточность железы внешнесекреторная и внутрисекреторная.
Внешнесекреторная недостаточность или панкреатопатия проявляется в недостаточной выработке пищеварительных ферментов ( амилаза , липаза , трипсин ), которые соответственно расщепляют и переваривают углеводы, жиры и белки. У больных появляется стеаторея (непереваренный жир) и признаки недостаточности питания (похудение, дефицит веса, нарушения обмена кальция). При достижения полной ремиссии важно предотвратить рецидивы и скорректировать нарушения питания, поэтому рекомендуется полноценное питание, а также лечение с применением ферментных препаратов.
Диета при обострении хронического панкреатита соблюдается в пределах вышеописанных вариантов: при выраженном обострении — первый вариант, при невыраженном — второй. Это полноценная диета с содержанием 110-120 г белка, содержание жира — на нижней границе нормы (включаются растительные жиры) и ограничиваются простые углеводы.
Основные характеристики второго варианта Диеты 5П :
В рационе достаточно широко используются продукты, являющиеся ингибиторами протеолитических ферментов: картофель, соевые бобы, яичный белок, овсяная крупа. Какая диета должна соблюдаться в дальнейшем? При удовлетворительной переносимости второго варианта стола в рацион вводят дополнительное количество жиров. Обычно у больных отмечается стеаторея (потеря жиров с калом), поэтому целесообразно восполнить потери обогащением питания растительными маслами. Тугоплавкие жиры животного происхождения чаще всего плохо переносятся, они поддерживают воспаление, усиливают боли в животе и вызывают поносы .
Больным противопоказаны блюда с сокогонным действием: мясные, костные, грибные и рыбные бульоны, жареные блюда. Принципиально важным является отказ от алкогольных напитков, поскольку они являются сильными стимуляторами панкреатической секреции.
В период ремиссии расширяется перечень продуктов и показано включение овощей и фруктов уже и в сыром виде. Овощи применяют в составе салатов, гарниров, винегретов и как самостоятельные блюда. Помимо каш можно делать плов с сухофруктами и отварным мясом, макароны, крупеники. Супы готовят не протертыми и осторожно вводятся свекольники, борщи и щи. Для улучшения вкуса используют соусы домашнего приготовления и пряности.
Остаются противопоказанными какао, кофе, напитки с газом и алкоголь. В стадии ремиссии показан прием мало- и среднеминерализованных минеральных вод. Их принимают в теплом виде курсом 3-4 недели. Диета при хроническом панкреатите соблюдается пожизненно.
У взрослых часто имеются сопутствующие заболевания ЖКТ ( холецистит , гастрит ) и от этого зависит технология приготовления пищи (протертая или протёртая), а также включение или, наоборот, исключение из рациона каких-либо продуктов.
В силу нарушений функции железы в процесс вовлекается желчный пузырь. Чаще всего на фоне панкреатита развивается холецистит , а не наоборот. Сочетанная патология — холецистопанкреатит проявляется болями в эпигастрии, жидким зловонным стулом. Часто сочетается с рефлюксом из двенадцатиперстной кишки в желудок, что вызывает горечь во рту. Заболевания имеют общие причины возникновения, поэтому и питание имеет много общего. Прежде всего, основной диетой при этих заболеваниях является диетический Стол №5 .
В первые дни при обострении холецистита для максимального щажения проводят полное голодание. Можно пить некрепкий чай, отвары шиповника. С третьих суток показана Диета №5В , исключающая всякие раздражители. Больной находится на ней 4-5 дней. При остром панкреатите и холецистите пища готовится без соли и протирается — это слизистые и протертые супы, суфле, пюре. Важен частый прием пищи малыми порциями.
Рецепты приготовления блюд, приведенные в соответствующем разделе, можно использовать и при этой сочетанной патологии.
Если панкреатиту сопутствует гастрит или гастродуоденит , то питание несколько видоизменяют, особенно в период обострения, когда больного беспокоят выраженные боли и отмечаются диспептические расстройства. Наличие гастрита или гастродуоденита влечет необходимость более тщательно подходить к питанию и дольше по времени использовать протертый вариант диеты, а в период обострения переходить на Диету №1А , характеризующуюся максимальным ограничением всех воздействий на слизистую. Это — снижение количества белка и жиров, ограничение соли, протертая пища и жидкая ее консистенция. Последовательно назначается Стол 1Б , имеющий меньше ограничений.
При гастродуодените и панкреатите диеты также схожи: исключают блюда — возбудители секреции желудка, употребляется жидкая или кашицеобразная пища, вареная и протертая. Запрещают употребление фруктов с грубой кожицей и продуктов, богатых клетчаткой.
Меню питания состоит из протертых супов (манной, овсяной, рисовой круп) с добавлением яичной смеси и сливочного масла. В супы вводятся протертые овощи. Можно есть картофельное, свекольное и морковное пюре со сливками или молоком. Мясо, рыбу и птицу готовят на пару в виде суфле, котлет и кнелей. Разрешено молоко, свежий творог, однако при наличии панкреатита больной может плохо переносить цельное молоко, поэтому диету корректируют.
Прогрессирующий процесс в поджелудочной железе вовлекает и клетки Лангерганса , что приводит к дефициту инсулина и развитию сахарного диабета . При диабете и панкреатите базовой диетой является Стол 5П , но при этом исключаются продукты, содержащие легкоусвояемые углеводы: манная каша, картофель, рисовая, овсяная каши, кондитерские изделия, белый хлеб, сахар и сладости.
Разрешается диабетический хлеб или серый из муки грубого помола, но ограничено (250 г). При приготовлении котлет не рекомендуется в фарш добавлять хлеб, лучше использовать свежий творог. В рационе питания используют различные сахарозаменители, поэтому желе, муссы, компоты и кисели готовят с сахарином или ксилитом . Углеводистые продукты должны равномерно распределяться в течение дня или их употребление совмещают с приемом противодиабетических препаратов.
Рацион правильного питания при панкреатите поджелудочной железы включает:
Питание при воспалении поджелудочной железы не должно содержать:
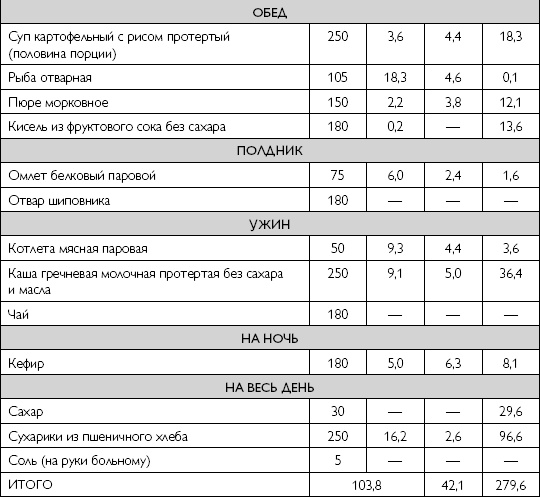
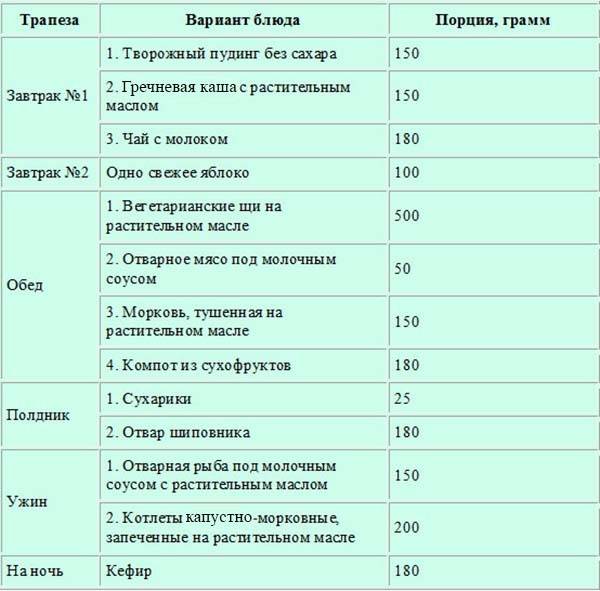
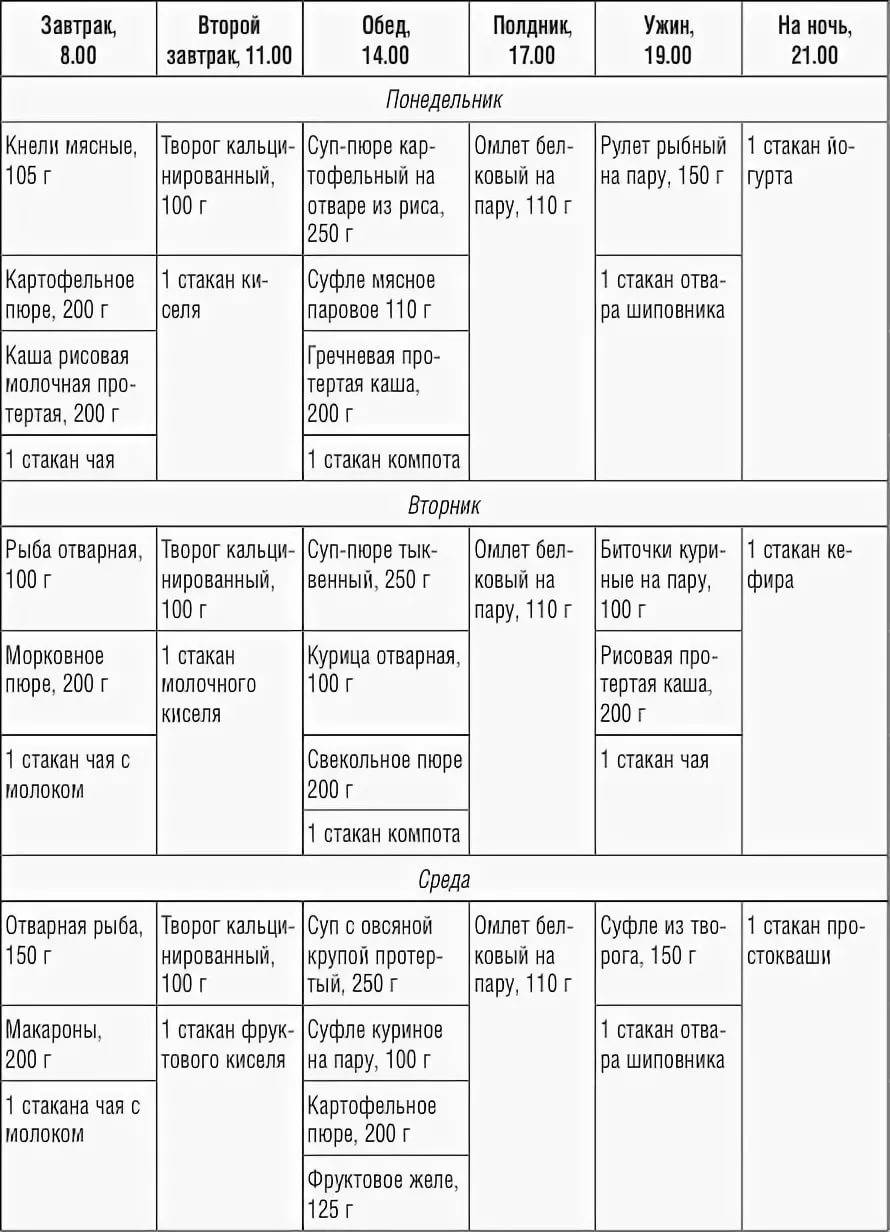
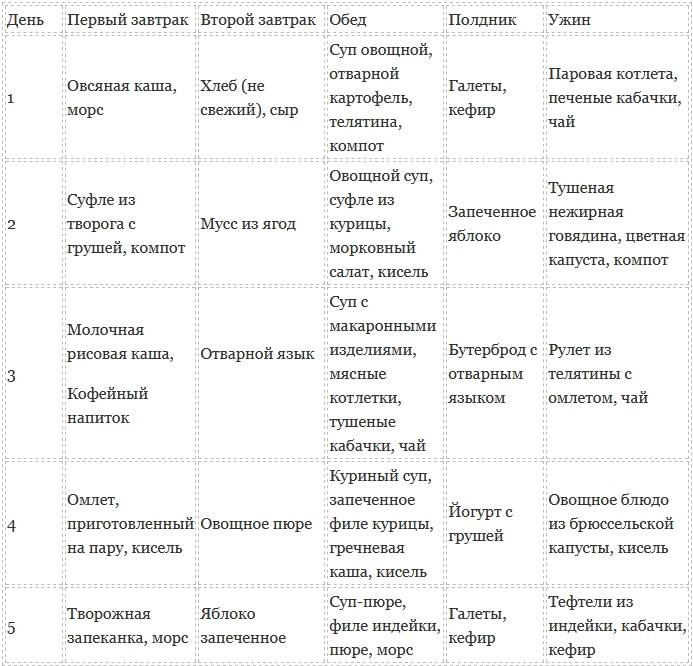
Меню питания при остром панкреатите достаточно скудное. На начальном этапе диетотерапии блюда в рационе присутствуют только в отварном и протертом виде. Разрешается употребление 50 г сухарей из белого хлеба. Меню на неделю может быть разнообразным, если включать жидкие и полувязкие каши из разных круп (кроме пшена), суфле и пюре из разрешенных овощей.
На каждый день нужно готовить свежий пресный творог. Его готовят из молока, добавляя при кипении хлористый кальций, таким образом, получается некислый кальцинированный творог. На его основе можно делать пасту, суфле и паровые пудинги. Молоко разрешается только как добавка в блюда (каши с молоком, крем-супы). Разрешены 1-2 яйца в день — всмятку, белковый омлет или паровой.
На десерт, второй завтрак или полдник больному можно предложить печеные яблоки или тушеные в виде пюре, кисели, желе из фруктов, протертые компоты (можно использовать сухие и свежие фрукты). Сливочное масло в малом количестве добавляют в готовые блюда. Если представить его по дням, то это будет выглядеть так:
Далее диета предполагает расширение рациона. При переходе на расширенный
Питание больных панкреатитом : диета , меню на неделю
Диета при панкреатите поджелудочной железы: примерное меню , питание на...
Диета при панкреатите поджелудочной железы: симптомы воспаления, меню ...
Самые популярные диеты и системы питания для больных панкреатитом
Диетическое питание при панкреатите и гастрите: советы, рецепты и меню ...
Диета Ребенка После Кишечной Инфекции Меню
Сладкое На Диете Дюкана
Эффективная Диета Минус 10 Кг
Диета Для Больных Панкреатитом Меню



.gif)